
 | Oncologie |  |
DOI: 10.32604/Oncologie.2021.017020
OPEN FORUM
Chirurgiens Oncologistes, une « Espèce en Voie de Disparition » ?
1Ancien Chef du Département de l’Institut Curie Paris, Paris, 75007, France
2Membre de l’Académie de Chirurgie, Expert Honoraire à la Cour de Cassation, Paris, 75007, France
*Corresponding Author: R. J. Salmon. Email: drremy.salmon@gmail.com
#Je soussigné certifie ne pas avoir de lien d'intérêt avec ce document
#This work only represents the author’s personal views
Received: 21 April 2021; Accepted: 20 May 2021
On ne peut que se réjouir que la prise en charge des cancers fasse l’objet d’un plan à 10 ans, plus long qu’une législature, signifiant ainsi qu’il ne s’agit pas que de promesses électorales [1].
Les rédacteurs d’un tel document étaient conscients qu’ils s’exposaient à un exercice difficile, car tous les acteurs de santé, plus ou moins directement concernés par le cancer, pouvaient se sentir frustrés, estimant à plus ou moins juste titre, que leur spécialité n’était pas assez valorisée où que les moyens humains et financiers proposés étaient insuffisants face à l’immensité de la tâche.
Personne ne peut discuter l’intérêt de la prévention et du dépistage, même si la réduction du tabac et de l’alcool, présents depuis l’origine des « plan cancer », peinent à se développer en raison de facteurs sociétaux et/ou d’intérêts financiers sous-jacents. De plus ces deux axes sont d’évaluation difficile car seuls les épidémiologistes peuvent démontrer la réduction où la disparition d’une pathologie, par rapport aux données historiques.
Se fixer le but de mieux traiter les enfants et de mieux contrôler les cancers graves, ne peut qu’entrainer l’adhésion générale, encore que la définition des formes « graves » ne soit pas claire. Risque vital à court terme (survie globale, survie sans maladie, survie sans cancer ?), destruction des structures familiales, risque de récidive, transmission héréditaire, la liste est longue et le mot « grave », porteur d’un jugement de valeur, est difficile à entendre pour les patients et leurs familles. Faut -il intensifier la surveillance, rapprocher les consultations et/ou les examens biologiques et/ou radiologiques de ces formes « graves », imposant à ceux et celles qui en sont porteurs, la présence d’une épée de Damoclès bien angoissante.
Les réunions de concertation pluridisciplinaires, RCP, représentait un acquis majeur obtenu par l’INCa et des trois premiers plans.
Pour ceux qui ne le sauraient pas, tout nouveau cancer et tout changement de traitement en cours d’évolution, doit être présenté dans une réunion où se trouvent réunis physiquement et plus récemment en visio-conférence, un chirurgien, un radiothérapeute, un oncologue médical ainsi que, lorsque c’est possible, un radiologue, un anatomo-pathologiste et tous les médecins concernés par les cas discutés, en fonction de leur disponibilité. Ces réunions sont consommatrices de temps, mais permettent de définir de façon « démocratique », le meilleur traitement pour un ou une patiente donnée.
Ces RCP prennent un aspect variable en fonction des sites tumoraux discutés, de la personnalité des médecins présents et, comme dans tous les groupes, apparaissent des mâles dominants (pas toujours des mâles d’ailleurs). La décision prise est tracée, transmise aux praticiens concernés et aux médecins traitants. Des discordances peuvent apparaître en cours de RCP, en fonction des expériences individuelles témoignant que la médecine n’est pas une science exacte. Ces divergences par rapport aux référentiels et/ aux traitement recommandés par la majorité de la RCP, témoignent que la médecine reste un exercice difficile.
Certains chirurgiens ont eu un peu de mal, initialement, à se plier à cet exercice multidisciplinaire, mais ils ont rapidement compris le bénéfice que ces réunions représentaient d’une part pour leurs opérés et d’autre part dans le maintien de leurs connaissances.
Pour revenir au plan décennal, il est apparu que tous les participants aux RCP n’étaient pas logés à la même enseigne [2].
C’est encore dans la majorité des cas les chirurgiens qui voient les premiers les patients porteurs de tumeurs solides et de la qualité de cette « entrée » dans la maladie, consultation d’annonce initiale dépend souvent la qualité de la prise en charge ultérieure. A vouloir oublier l’importance des traitements loco-régionaux, nos patient(e)s risquent de voir le pronostic de leur maladie pénalisé par des interventions inadaptées, éventuellement faites à un mauvais moment de la stratégie thérapeutique.
Un travail du Lancet Oncology [3], publié en février dernier, montre que la carence en chirurgiens cancérologues s’aggrave et qu’à l’horizon 2040 (qui n’est pas si loin pour nos enfants et petits- enfants !) une carence majeure, mondiale est prévue. Certes cette carence ne sera pas la même en fonction des spécialités, ni en fonction des pays. Cette carence risque de pénaliser lourdement le pronostic des cancers opérables.
Un article récent du JAMA oncology [4] prévoit à l’horizon 2040 des chiffres aux USA, dans les principales pathologies où la chirurgie aura encore sa place:
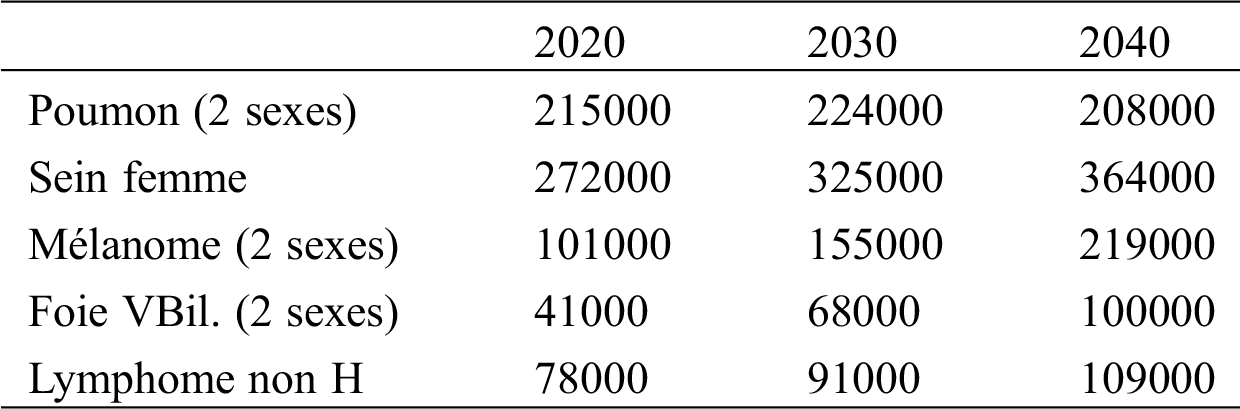
Face à ces chiffres, on conçoit que les chirurgiens, s’inquiètent à l’idée de la tâche à venir.
Ces publications suivent une série d’articles publiés en 2015 dans le Lancet oncology [5–8], alertant les lecteurs sur la carence prévisible en chirurgiens. Ces tribunes ont été relayées par un éditorial de l’European Journal of Surgery ejso.2015.09.004 global cancer surgery, Sullivan et al. [7].
Les pays anglo-saxons, par le biais d’une commission issue de The Lancet Oncology Commission on global cancer surgery [4–5], ont réuni un groupe international de 43 experts en provenance de notamment de Mumbai; Santiago du Chili; Genève; Melbourne et Chicago, pour réfléchir à l’avenir de la chirurgie cancérologique. Les conclusions de ce groupe soulignent la place de la chirurgie dans des axes évidemment très voisins de ceux de notre plan décennal. Ces réflexions initiées en 2015 qui prévoyaient l’horizon 2030, ont été confirmées par le dernier travail du Lancet oncology [2].
Le rapport décennal insiste sur la recherche, mais le progrès chirurgical est constant, une séance annuelle de l’académie de chirurgie est d’ailleurs consacrée exclusivement aux meilleurs travaux de recherche réalisés par de jeunes chirurgiens. Par ailleurs l’âge n’est plus une contre-indication opératoire formelle, la chirurgie mini invasive a droit de cité dans quasiment toutes les spécialités, la chirurgie s’intègre en permanence dans les stratégies multidisciplinaires, avec comme conséquence une réduction des séquelles (un des axes majeurs défini dans le plan décennal).
Toutes les statistiques le démontrent, la chirurgie « guérit », à elle seule, 60 à 80% des tumeurs, en fonction de l’organe touché et du profil biologique de la tumeur. Il s’agit d’une pierre angulaire dans les plans de traitement et on enseiganit dans les centres anti cancéreux, « qu’un cancer mal opéré, ne se rattrape jamais ». Comment les « oncologues », médicaux, pourraient-ils réduire leurs collègues chirurgiens à leur seule expertise manuelle. La chirurgie ne vit pas que des échecs de la médecine, comme on l’entend dire parfois.
On peut également regretter les difficultés que les chirurgiens rencontrent dans la réalisation d’essais thérapeutiques, sur lesquels le plan décennal insiste. Il y a deux raisons principales à cette situation. La première est inhérente à l’exercice même de la chirurgie, ou la compétence technique peut être d’évaluation difficile en raison des variations anatomiques et du fait qu’il n’est pas possible de proposer une randomisation, chirurgie vs abstention opératoire, à un patient. Tous les chirurgiens ont fait face à ce type de situation où les malades répondent, face à une proposition de randomisation : « Si c’est possible de m’opérer, alors opérez moi, Docteur » ce qui limite singulièrement les inclusions !
La deuxième est la difficulté d’obtenir des financements. Il existe bien des financements académiques, mais les chirurgiens y sont en compétition avec les autres spécialités et la balance penche rarement en leur faveur dans les arbitrages.
Enfin tous les efforts réalisés, depuis des années par les universités et leurs enseignants, afin de créer, structurer et maintenir cet enseignement chirurgical, ne semblent pas avoir été pris en compte et reconnus à leur juste valeur dans ce rapport.
Les chirurgiens sont aptes à comprendre l’intérêt de développer l’immunothérapie et les CART cells pour un futur où certains rêvent d’un monde où les malades n’auraient plus besoin d’être opérés. Ce monde rejoint les théories du transhumanisme et c’est possiblement celui où les hommes fonderont des colonies sur la Lune où sur Mars. Mais il faut soigner les malades aujourd’hui, sans attendre les résultats d’essais thérapeutiques « à venir » lors d’un prochain congrès international.
Mais à trop réduire l’effort de formation des chirurgiens, le roc sur lequel s’était établi notre spécialité risque fort de se transformer en sable et que pleurant sur le bon vieux temps, on répète comme Cassandre « on vous l’avait bien dit ».
Pour conclure, un peu tard il est vrai, le décret ayant déjà été voté. On ne trouve pas dans le rapport la liste de personnalités consultées lors de l’élaboration de ce rapport. L’interrogation de sociétés savantes, telle la société de chirurgie oncologique et les sociétés d’organes les plus fréquemment touchés par les cancers, sein, digestif, gynécologie, urologie, poumons, aurait pu comporter quelques questions simples, type « quels sont les 5 points chirurgicaux principaux qui vous paraissent pouvoir progresser dans les 10 ans à venir? » Les réponses auraient été instructives et auraient permis d’inclure une vision chirurgicale dans le rapport.
Funding Statement: The author received no specific funding for this study.
Conflicts of Interest: The author declares that there is no conflicts of interest to report regarding the present study.
1. Décret n° 2021-119 du 4 février 2021 portant définition de la stratégie décennale de lutte contre le cancer prévue à l’article L. 1415-2 1° A du code de la santé publique. [Google Scholar]
2. Rencontres de la cancérologie Française. https://us02web.zoom.us/rec/share/SUKaEVMljRX9y7bfF2DLelcMJO3E6gIQfJSAzk5I9iqXmdvczJXvN9oppENE9rYZ.j-TYZJM_5oK6q3pU (Code secret: lV159=H8). [Google Scholar]
3. Perera, S. K., Jacob, S., Wilson, B. E., Ferlay, J., Bray, F. et al. (2021). Global demand for cancer surgery and an estimate of the optimal surgical and anaesthesia workforce between 2018 and 2040: A population-based modelling study. Lancet Oncology, 22, 182–189. [Google Scholar]
4. Rahib, L., Wehner, M. R., Matrisian, L. M., Nead, K. T. (2021). Estimated projection of US cancer incidence and death to 2040. JAMA Network Open, 4(4), e214708. [Google Scholar]
5. Meara, J. G., Leather, A. J., Hagander, L., Alkire, B. C., Alonso, N. et al. (2015). Global Surgery 2030: Evidence and solutions for achieving health, welfare, and economic development. Lancet, 386, 569–624. [Google Scholar]
6. Brierley, R., Collingridge, D. (2015). Cancer surgery: A vital specialty to prevent premature death. Lancet Oncology, 16(11), 1187. [Google Scholar]
7. Sullivan, R., Alatise, O. I., Anderson, B. O., Audisio, R., Autier, P. et al. (2015). Global cancer surgery: Delivering safe, affordable, and timely cancer surgery. Lancet Oncology, 16(11), 1193–1224. [Google Scholar]
8. Poston, G. J. (2015). Global cancer surgery: The Lancet oncology review. European Journal of Surgical Oncology, 41(12), 1559–1561. [Google Scholar]
 | This work is licensed under a Creative Commons Attribution 4.0 International License, which permits unrestricted use, distribution, and reproduction in any medium, provided the original work is properly cited. |