 Open Access
Open Access
ARTICLE
Rôles et vécus des pharmaciens d’officine dans les soins palliatifs à domicile en France
Role and Experience of Community Pharmacists in Home Palliative Care in France
1 ACCePPT, LAPSCO, Université Clermont Auvergne, Clermont-Ferrand, 63001, France
2 LAPSCO, Université Clermont Auvergne, Clermont-Ferrand, 63001, France
3 ACCePPT, Université Clermont Auvergne, Clermont-Ferrand, 63001, France
* Corresponding Author: Isabelle Cuchet. Email:
Psycho-Oncologie 2024, 18(3), 181-190. https://doi.org/10.32604/po.2024.047213
Received 29 October 2023; Accepted 03 January 2024; Issue published 12 September 2024
RÉSUMÉ
Les besoins en soins palliatifs à domicile augmentent dans l’ensemble des pays occidentaux. Les pharmaciens d’officine sont des professionnels de proximité dont les rôles dans les soins de fin de vie à domicile restent méconnus. Cette étude vise à comprendre les représentations des pharmaciens d’officine de leurs missions dans les soins de fin de vie à domicile en France et à analyser leurs vécus de ces accompagnements. Un questionnaire en ligne a été diffusé auprès d’officinaux en activité sur le territoire français entre décembre 2022 et mars 2023. Sur 136 répondants au questionnaire, 87% d’entre eux ont accompagné au moins un patient en fin de vie dans les 3 mois précédant l’enquête. L’éducation thérapeutique (88% des répondants), le soutien psychologique aux aidants (85% des répondants), la sécurisation des traitements (82% des répondants) et la surveillance de l’observance thérapeutique (80% des répondants) sont les comportements validés par le plus grand nombre de participants. Ces prises en charge de patients en fin de vie sont vécues de façon globalement positive par la majorité des professionnels interrogés. Ces résultats ouvrent la voie vers un meilleur accompagnement des patients en fin de vie à domicile par les pharmaciens officinaux.Abstract
The need for home palliative care is increasing in all Western countries. Community pharmacists are local professionals whose role in end-of-life care at home remains poorly understood. The aim of this study is to understand how community pharmacists see their role in end-of-life home care in France, and to analyze their experiences of this care. An online questionnaire was distributed to community pharmacists working in France between December 2022 and March 2023. Of the 136 respondents to the questionnaire, 87% had accompanied at least one patient at the end of life in the 3 months preceding the survey. Therapeutic education (88% of respondents), psychological support for caregivers (85% of respondents), securing treatment (82% of respondents) and monitoring therapeutic compliance (80% of respondents) are the behaviors validated by the greatest number of participants. The majority of professionals surveyed had a positive overall experience of managing patients at the end of life. These results pave the way for pharmacists to better support end-of-life patients at home.MOTS CLÉS
Keywords
Les besoins en soins palliatifs augmentent partout dans le monde, notamment en raison du vieillissement des populations. Aussi, avoir la possibilité de mourir chez soi est devenu une préoccupation dans les pays occidentaux [1]. Ce souci est à la fois celui des individus, qui se projettent dans une mort plus apaisée si elle a lieu au domicile, et des politiques publiques, en quête de solutions pour soulager les structures hospitalières. Les pharmaciens officinaux disposent de multiples atouts pour devenir une ressource importante des soins palliatifs à domicile. En particulier en France, dans un contexte d’inégalités d’accès aux soins sur l’ensemble du territoire [2], ces experts du médicament restent parfois les seuls professionnels de la santé disponibles pour les individus à domicile en demande de soins. Accessibles sans rendez-vous, ils assurent la permanence des soins en maintenant des officines ouvertes 24/24 h ; ils sont disposés selon un maillage territorial (ordonnance n° 2018-3 du 3 janvier 2018), et la plupart d’entre eux sont disposés à se rendre au domicile de leurs patients dépendants.
Des recommandations de missions pour les pharmaciens œuvrant en soins palliatifs ont déjà été publiées [3–5]. Les soins de fins de vie nécessitent notamment une analyse poussée des prescriptions médicales et des potentielles interactions médicamenteuses pour garantir la sécurité et le bien-être des patients. Les officinaux peuvent aussi endosser un rôle important d’éducation thérapeutique auprès des patients et/ou de leurs proches, en particulier au sujet des effets secondaires de traitements parfois lourds. Il leur est demandé une communication efficace avec les autres professionnels de santé qui accompagnent le patient pour une prise en charge globale et souple. Au-delà de ces recommandations, la réalité concrète des accompagnements de fin de vie à domicile réalisés par les pharmaciens d’officine reste méconnue et peu explorée [6,7]. Aussi, la formation des officinaux en soins de fin de vie à domicile n’est pas systématique et les pharmaciens eux-mêmes ont du mal à se reconnaître un rôle dans les soins de fins de vie à domicile [8]. Une étude exploratoire récente auprès de 26 pharmaciens en France [9] a questionné les représentations des pharmaciens de leurs rôles dans les soins palliatifs à domicile. Les participants à cette étude évaluaient comme peu claire leur mission dans ces soins spécifiques. Pour autant, l’enquête a mis au jour une large palette de rôles endossés par ces professionnels de santé. Au-delà de l’expertise médicamenteuse et des tâches administratives ou de gestion des soins, cette étude a notamment constaté un important rôle de soutien psychosocial offert par les professionnels aux patients et à leur entourage. Ce rôle peu décrit, que les pharmaciens interrogés semblent investir massivement, porte un enjeu important. Pour les patients en fin de vie d’abord, à qui la loi française n°99-947 du 9 juin 1999 garantit l’accès à un accompagnement physique, mais aussi psychosocial et spirituel, et qui n’identifient pas toujours de professionnels disponibles pour le réaliser [2]. Ces patients pourraient rechercher cet accompagnement auprès des pharmaciens officinaux s’ils avaient connaissance de l’existence de cette ressource. Leurs proches pourraient eux aussi bénéficier du soutien émotionnel offert par les officinaux. Par exemple, il est établi que les aidants de patients atteints d’un cancer en phase terminale ont un risque supérieur à la population générale de développer des troubles anxio-dépressifs [10]. Une revue de la littérature sur le sujet [11] indique que le manque de support social est un facteur de risque de développer de la détresse chez ces aidants naturels. Savoir qu’il est possible de recevoir du soutien par son pharmacien d’officine quand on a un proche en fin de vie pourrait être un levier pour mieux prévenir la détresse psychologique chez les aidants.
L’observance thérapeutique est un autre enjeu important des soins palliatifs à domicile. Les patients en fin de vie s’inscrivent souvent dans un parcours de maladie évoluant depuis plusieurs semaines, plusieurs mois, voire plusieurs années. Ce parcours au long cours les conduit à devoir gérer des prescriptions complexes, avec un grand nombre de médicaments, différentes voies d'administration et des effets secondaires parfois pénibles. La gestion des médicaments est une lourde charge à gérer pour eux et/ou pour leurs proches. Dans une étude qualitative sur la gestion de leurs traitements par les individus en fin de vie à domicile [12], Wilson et al. ont constaté que peu de professionnels de santé offrent un véritable soutien à leurs patients sur cette thématique. La charge de la gestion médicamenteuse repose la plupart du temps sur les patients eux-mêmes et leurs proches, et cette charge est parfois trop lourde pour eux. Les auteurs concluent que les patients en soins palliatifs devraient bénéficier d’un meilleur accompagnement dans ce domaine, et pointent les officinaux comme une ressource potentielle pour améliorer la situation. Certains officinaux semblent bel et bien considérer comme de leur rôle de veiller à l’observance de leurs patients [9]. Cette vigilance peut être mise en place au comptoir officinal ou lorsque le pharmacien se déplace au domicile du patient, par exemple dans le cadre d’une délivrance de traitements à domicile. Encore là, savoir que son pharmacien a pour mission d’aider le patient ou son proche dans l’observance de ses traitements pourrait soulager une partie de la détresse des individus.
Il est aussi important d’analyser les vécus des pharmaciens d’officine de ces accompagnements de fin de vie à domicile. Les soins palliatifs ou de fin de vie peuvent être source de gratification émotionnelle mais aussi de détresse ou d’épuisement compassionnel pour les professionnels du soin [13,14]. Avant la pandémie de Covid-19, les pharmaciens d’officine étaient une profession particulièrement touchée par le burnout [15,16]. Une étude menée au Portugal en 2022 a montré que la pandémie a aggravé le phénomène chez les pharmaciens impliqués dans les soins directs à la personne [17]. Au vu de ces résultats, il nous semble intéressant d’étudier les vécus des pharmaciens qui prennent en charge de patients en fin de vie à domicile pour comprendre l’impact de ces accompagnements sur le bien-être des professionnels.
Notre étude ouverte à tous les officinaux français est destinée à valider pour l’ensemble du territoire français les éléments du rôle identifiés dans une étude exploratoire précédente [9] et à analyser la façon dont les officinaux vivent ces accompagnements de fin de vie. Une première hypothèse de notre travail était que les pharmaciens officinaux se représentent pour une large part comme des soutiens psychosociaux pour les patients en fin de vie et de leurs proches. Une deuxième hypothèse était que les officinaux exerçant en zones rurales, plus éloignés des réseaux et structures de soins, ont une représentation plus élargie de leur rôle en soins palliatifs que les pharmaciens exerçant en zones urbaines, plus proches des réseaux de soins, ou que ceux exerçant en zones commerciales, peut-être plus orientés vers une patientèle de passage. Nous pensions aussi qu’avoir suivi une formation en soins palliatifs ou en maintien à domicile refléterait un engagement plus poussé des officinaux envers leurs patients en fin de vie par rapport aux officinaux n’ayant pas suivi de formation dans ce domaine. Enfin, une dernière hypothèse était que leurs vécus de ces prises en charge sont globalement riches et positifs et participent à donner du sens à leur travail.
Les participants de notre étude ont été recrutés principalement par la messagerie facebook, via le moteur de recherche de l’application. Les questions ont été administrées en ligne via le logiciel d’enquête Qualtrics. L’enquête est restée ouverte aux répondants entre le 28 décembre 2022 et le 19 mars 2023. Ce travail réalisé dans le cadre d’un appel à projet de la fondation de France a reçu l’approbation du comité d’éthique de la Recherche IRB00013412, “CHU de Clermont Ferrand IRB #1”, sous le numéro 2022-CF035, en accord avec la politique française de protection individuelle des données. Le consentement des participants a été recueilli avant d’administrer le questionnaire.
Les participants sont des pharmaciens officinaux ou préparateurs en pharmacie, majeurs et travaillant en France. Au total, 281 personnes ont cliqué sur le lien les menant vers l’enquête. L’enquête a été construite de la sorte que toute absence de réponse à une question entraîne l’impossibilité pour le participant de poursuivre l’étude (sauf pour les commentaires libres). Les données manquantes ne sont donc pas disposées de façon aléatoire et la méthode d’imputation de données n’est pas appropriée dans ce cas [18]. Sur les 281 participants potentiels à l’étude, 104 participants ont répondu à l’intégralité du questionnaire et 136 ont rempli au moins 39% du questionnaire. Nous avons conservé ces 136 réponses dans nos analyses, sans modifier les données manquantes des 32 questionnaires incomplets restants.
Le questionnaire contenait 38 questions en français et permettait de mesurer les perceptions subjectives des participants concernant leur rôle dans les accompagnements de fins de vie à domicile et leurs vécus de ces accompagnements de fins de vie. Les informations sociodémographiques (e.g., âge, genre, années d’expérience, zone territoriale d’exercice, formation en soins de fin de vie ou maintien à domicile) ont été récoltées en fin de questionnaire.
Perceptions du rôle dans les accompagnements de fins de vie. Le temps de travail hebdomadaire consacré aux prises en charge des patients en soins palliatifs ainsi que le nombre de patients en fin de vie ou en soins palliatifs pris en charge par les participants dans les 3 derniers mois ont été interrogés. Trois questions ont concerné les personnes (patients, aidants, professionnels du soin) avec qui les participants ont été en contact dans le cadre de soins de fin de vie à domicile. Dix-huit éléments concrets du rôle d’accompagnement de leurs patients en fin de vie ou en soins palliatifs ont été proposés aux participants (e.g., « J'ai participé à une/des réunion(s) de coordination de professionnels de santé », ou « J'ai participé à l'installation de matériel médical au domicile d'un patient en fin de vie »). Ces éléments sont issus d’une étude exploratoire antérieure [9] qui avait interrogé 25 pharmaciens officinaux sur leurs rôles dans les soins de fins de vie à domicile. Les participants devaient indiquer si les éléments proposés avaient correspondu à leur travail dans les trois mois précédant l’enquête via une échelle en 4 points de « jamais » à « très souvent ». Une question ouverte a été ajoutée à la fin de la liste (« Avez-vous des éléments descriptifs de votre rôle auprès des patients en fin de vie à ajouter ? ») pour que les participants puissent ajouter des éléments du rôle non présentés dans le questionnaire.
Vécus des accompagnements de fins de vie. Treize propositions de vécus du rôle d’accompagnement de leurs patients en fin de vie ou en soins palliatifs ont été faites aux participants (e.g., « Je me suis senti(e) démuni(e) face à un patient ou à son entourage », ou « J'ai appris des choses nouvelles », voir Tableau 1). Ces propositions, elles aussi issues de l’étude exploratoire antérieure [9], pouvaient être de valence positive (8 éléments) ou négative (5 éléments). Les participants devaient indiquer s’ils avaient éprouvé ces émotions et/ou développé ces pensées en lien avec leurs prises en charge de patients en fin de vie dans les trois mois précédant l’enquête, via une échelle en 7 points de 1 « pas du tout d’accord » à 7 « tout à fait d’accord ».

D’autres questions étaient reliées à la qualité des relations que le participant percevait avec ses patients (« Comment qualifiez-vous vos relations avec votre (vos) patient(s) en fin de vie et/ou leur entourage?), ou avec les autres professionnels de santé ou structures engagés dans la prise en charge).
Les données ont été traitées via un tableur Excel et le logiciel statistique Jamovi. Des analyses descriptives ont permis de préciser la place effective de chaque paramètre (éléments du rôle, vécus du rôle) dans les représentations des participants. Des T tests ont enfin été réalisés pour comparer les résultats des participants selon des groupes formés en fonction de différents critères (e.g., zone territoriale d’exercice ou formation en soins de fin de vie). La signification statistique a été considérée à 0.05 pour l’ensemble des analyses.
Profil sociodémographique des participants
Les participants sont âgés entre 21 et 65 ans, avec une moyenne d’âge de 41,9 (ET = 10,8) ans. La majorité des participants sont des femmes (75%, n = 79). Les participants ont en moyenne 14,2 (ET = 9,4) années d’expérience dans le poste. Les répondants sont en grande majorité des titulaires (65%, n = 69), puis des préparateurs en pharmacie (17%, n = 18), et des adjoints de la pharmacie (12%, n = 13) (autres 6%, n = 6). Les officines des participants sont situées à 62% dans des quartiers de zones urbaines (n = 65), à 33% dans des zones rurales (n = 35), et à 5% dans des zones commerciales (n = 5).
Perceptions du rôle dans les accompagnements de fins de vie
Sur l’ensemble des répondants, 87% (n = 118) indiquent avoir accompagné au moins un patient en fin de vie dans les 3 derniers mois. Plus précisément, le nombre de patients en fin de vie pris en charge par les répondants est entre 1 et 2 patients pour 50% des participants (n = 68), entre 3 et 5 patients pour 30% d’entre eux (n = 41), et 6 patients ou plus pour 7% d’entre eux (n = 9). Les participants consacrent en moyenne 6,6 (ET = 5,8) heures par semaine à des soins de fin de vie ou soins palliatifs. En ce qui concerne les personnes avec qui les participants ont établi des relations dans le cadre des soins de fin de vie dans les 3 mois précédant l’étude, 95% des répondants (n = 128) ont été en contact direct avec un aidant, 93% (n = 124) ont été en contact avec d’autres professionnels du soin, et 75% ont été en contact direct avec le patient (n = 102) (Tableau 2 et Fig. 1). Leurs représentations du rôle d’accompagnement d’un patient en fin de vie sont résumées dans le Tableau 3 et la Fig. 2.

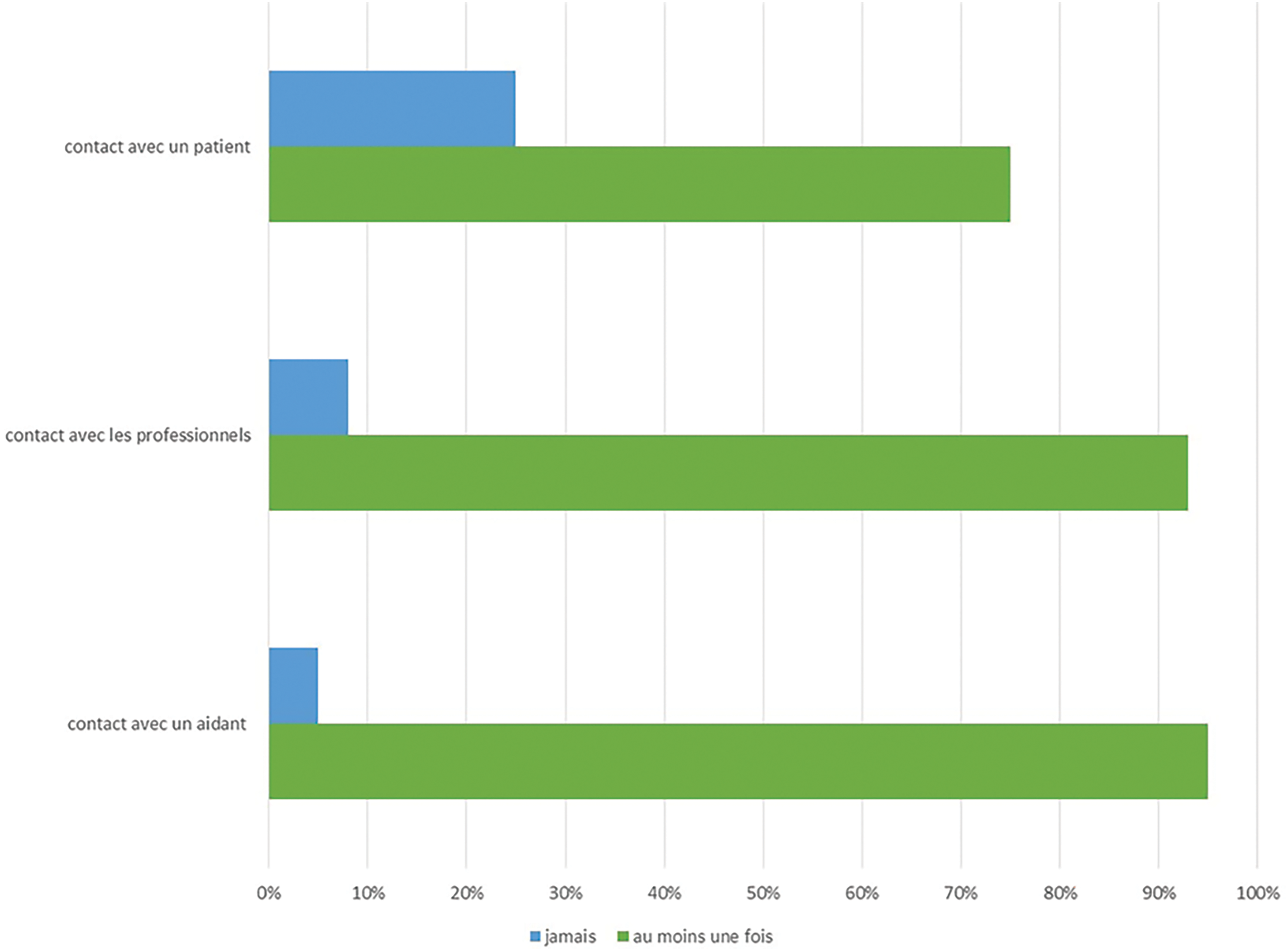
Figure 1: Contacts entretenus par les pharmaciens dans les soins de fin de vie.
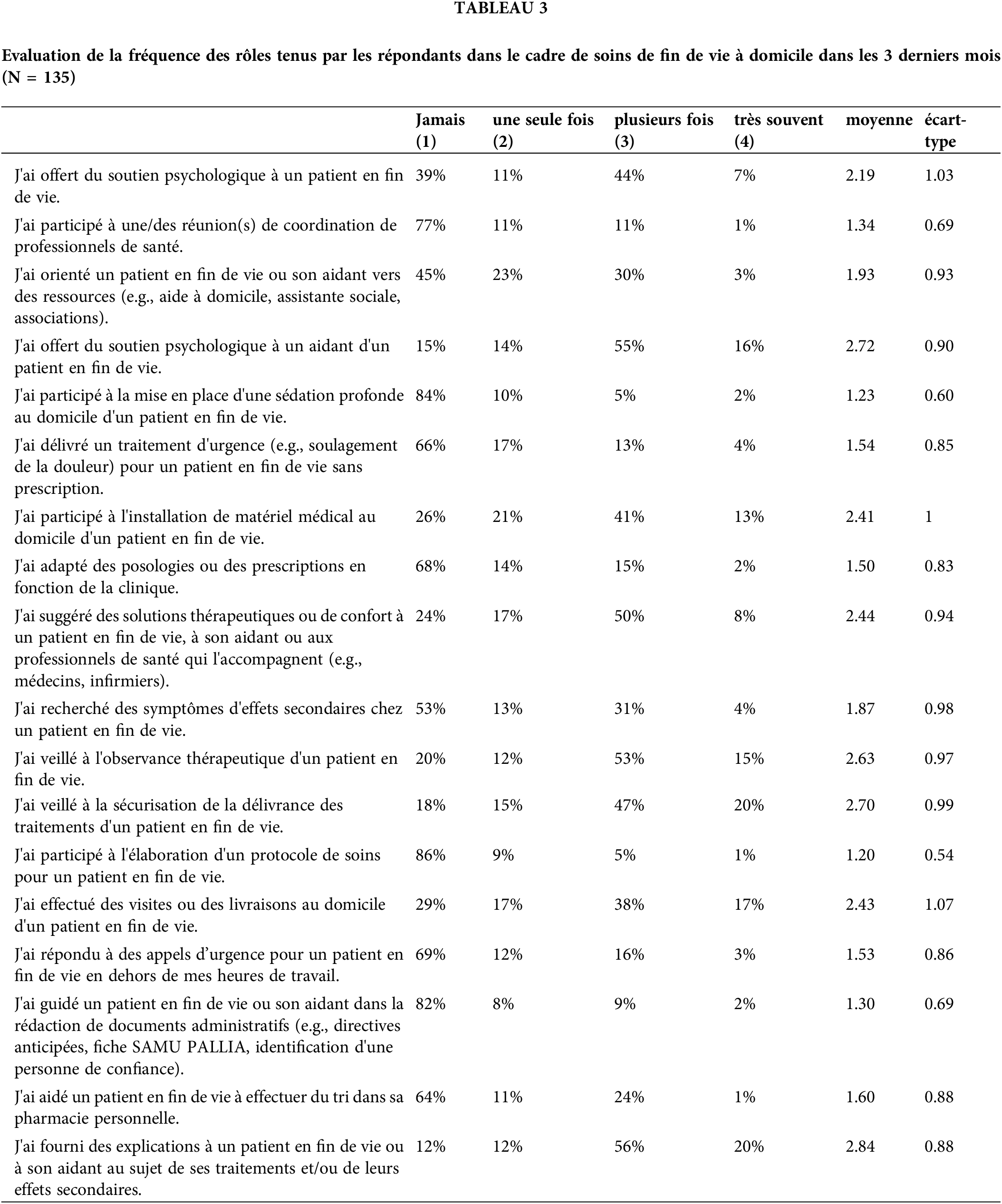
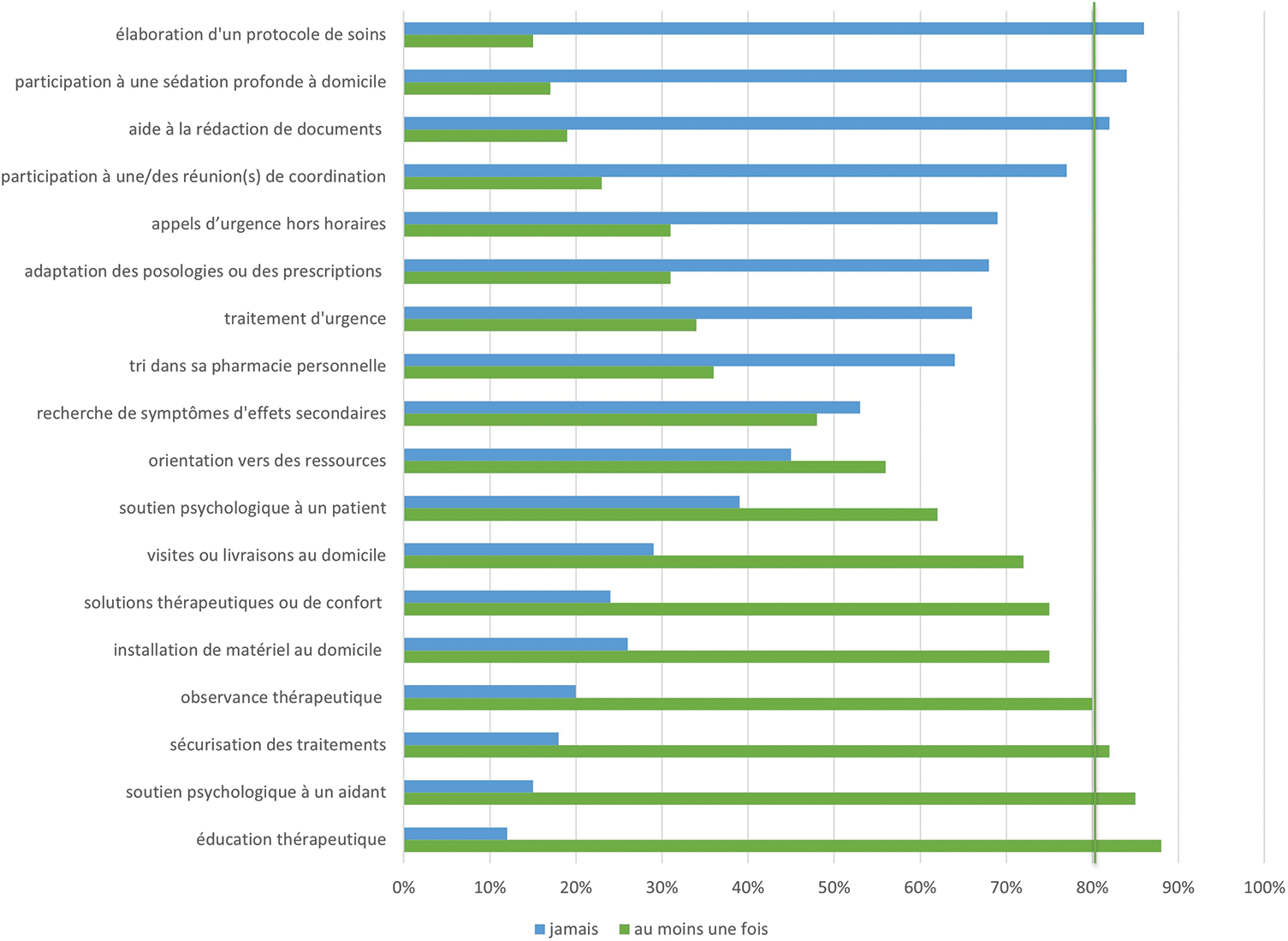
Figure 2: Rôles tenus par les pharmaciens dans les soins de fin de vie.
Parmi les 18 propositions listées aux participants, 10 ont été effectivement réalisées au moins une fois par la moitié ou plus des participants. Les actes les mieux validés par les participants (reconnus par au moins 80% des participants), sont l’éducation thérapeutique auprès du patient ou de son aidant (88%, n = 119), le soutien psychologique à un aidant (85%, n = 115), la sécurisation des traitements (82%, n = 111), et la surveillance de l’observance thérapeutique (80%, n = 108). La quinzaine de commentaires récoltés dans le questionnaire reflètent ces résultats. A la question « Avez-vous des éléments descriptifs de votre rôle auprès des patients en fin de vie à ajouter ? », un participant insiste notamment sur la mise en place du lien avec les aidants, et sur la nécessité d’offrir de l’éducation thérapeutique et du soutien à ces proches de patients en fin de vie : « Le contact se fait bien plus avec la famille et les aidants proches. On les aide à comprendre le traitement, parfois la pathologie. On doit servir de garde-fou parce que trop souvent des aidants aident au-delà du raisonnable pour eux, on les voit dépérir sur pied. » (participant 7).
Une dizaine de propositions d’éléments du rôle n’ont en revanche pas été reconnues par plus de la moitié des participants. Les éléments les moins validés par les participants (non effectués par 80% des participants) sont la participation à l’élaboration d’un protocole de soin pour un patient en fin de vie (86% des participants ne l’ont pas fait, n = 116), la participation à une sédation profonde et continue à domicile (84%, n = 112) ou encore l’aide à la rédaction de documents (e.g., directives anticipées, fiche SAMUPALLIA, 82%, n = 110). Il n’y a pas de différences significatives de réponses entre les groupes des zones urbaines et des zones rurales (tous les p > 0.05), ce qui indique que les rôles identifiés par les pharmaciens d’officine sont les mêmes partout sur le territoire national, quelles que soient les zones d’implantation des officines. Il n’y a pas non plus de différences significatives entre les réponses selon l’âge des participants. Parmi les répondants, 14% (n = 15) ont suivi une formation spécifique en soins palliatifs (e.g., cours reçus durant la formation officinale initiale, Diplôme Universitaire ‘Maintien et soins à domicile’, formation continue). Les variances entre les deux groupes étant inégales, nous avons réalisé un test de Welch pour mesurer les différences de réponses entre les participants ayant suivi une formation et ceux n’ayant pas suivi de formation (n = 90). On note quelques différences significatives de réponses entre les deux groupes : parmi les participants qui ont eu une formation sur l’accompagnement de fin de vie, 53% (n = 8) ont participé à une réunion de coordination de soins de fin de vie, vs. 18% (n = 16) pour ceux qui n’ont pas reçu de formation (Cohen d = −0.88, p < 0.05) et 87% (n = 13) ont orienté le patient vers d’autres ressources vs. 49% (n = 43) pour ceux qui n’ont pas reçu de formation (d = −0.68, p < 0.05). De façon tendancielle, aussi ils sont 41% (n = 6) à avoir participé à la rédaction d’un protocole de fin de vie vs. 9% (n = 8) pour ceux qui n’ont reçu de formation (d = −0.67, p < 0.1) et ils sont aussi plus nombreux à avoir fait de l’éducation thérapeutique auprès de leurs patients ou de leurs proches (93%, n = 14, vs. 90%, n = 80) (d = −0.56, p < 0.1). Ils ont aussi été plus nombreux à veiller à l’observance thérapeutique de leurs patients (93%, n = 14, vs. 80%, n = 71) (d = −0.56, p < 0.1).
Vécus des accompagnements de fins de vie
Les réponses des participants aux éléments de vécus de leurs accompagnements de patients en fin de vie dans les trois derniers mois sont résumées dans la Fig. 3.
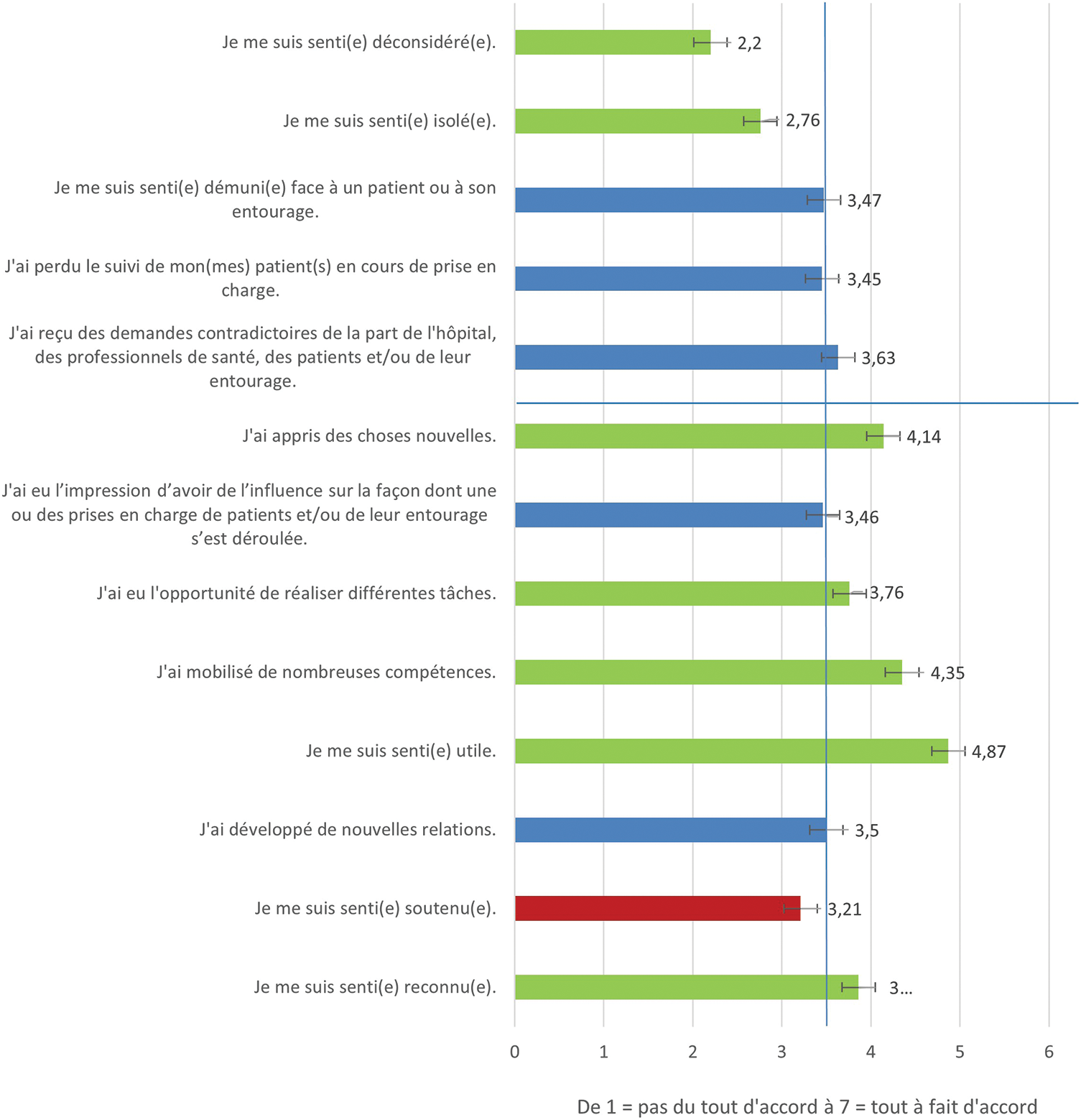
Figure 3: Vécus des pharmaciens dans les soins de fin de vie.
Parmi les 13 éléments de vécus proposés aux participants, les participants se sont en moyenne principalement sentis utiles (M = 4.87, SD = 0.16), ils ont eu le sentiment d’avoir mobilisé de nombreuses compétences (M = 4.35, SD = 0.18), et d’apprendre des choses nouvelles (M = 4.14, SD = 0.18). Aussi, ils ne se sont pas sentis déconsidérés (M = 2.2, SD = 0.16), ne se sont pas sentis isolés (M = 2.76, SD = 0.18). Il n’y a pas de différences de vécus selon la répartition géographique. Il n’y a pas non plus de différences significatives de réponses selon l’âge des participants. Par contre, les participants qui ont reçu une formation de fin de vie ou de soins palliatifs se sont sentis plus déconsidérés (M = 3.46, SD = 0.60) que les participants n’ayant pas suivi de formation (M = 1.99, SD = 0.17) (d = −0.80, p < 0.05). On note aussi des différences de vécus selon le genre des participants. Les hommes ont ressenti plus de demandes contradictoires (M = 4.54, SD = 0.41) que les femmes (M = 3.28, SD = 0.22) (d = −0.66, p < 0.05). Ils se sont aussi sentis plus isolés (M = 3.56, SD = 0.40) que les femmes (M = 2.53, SD = 0.20) (d = −0.57, p < 0.05). Ils se sont en outre sentis mieux reconnus (M = 4.40, SD = 0.36) que les femmes (M = 3.55, SD = 0.20) (d = −0.48, p < 0.05).
Les participants indiquent avoir de meilleures relations avec leurs patients et leur entourage (M = 7.30, SD = 0.17) qu’avec les autres professionnels de santé impliqués dans les soins de fin de vie (M = 5.71, SD = 0.21). Dans les commentaires récoltés, plusieurs participants évoquent aussi un sentiment de frustration lié à l’absence de reconnaissance d’un rôle de pharmacien d’officine dans les soins palliatifs à domicile : « J’ai trouvé mon rôle peu clair. Le dialogue établi entre nous, les aidants, les infirmières et kiné s’est brouillé quand l’hospitalisation à domicile est intervenue. La communication se faisait mal et nous nous sommes retrouvés à devoir réclamer des ordonnances aux aidants au lieu de leur simplifier la vie… j’ai eu l’impression que la pharmacie a été collée dans le rôle de simple fournisseuse alors que nous aurions pu faire bien plus. » (participant 11). Un autre participant confie aussi sa difficulté émotionnelle à communiquer avec les proches des patients en fin de vie : « Difficile de trouver les mots justes pour les accompagnants qui restent et de gérer ses émotions (attachement certain à nos patients) » (participant 57). Aucun commentaire sur un vécu positif de ces accompagnements n’a été récolté.
Cette étude quantitative vient compléter une étude exploratoire [9] sur le rôle des pharmaciens d’officine dans les soins palliatifs à domicile en France. Ce travail avait identifié une vingtaine d’éléments dans trois domaines du rôle d’officinal dans les soins de fins de vie à domicile : un domaine d’expertise médicamenteuse et d’analyse clinique, un domaine de gestion des soins, et un domaine de soutien psychosocial envers le patient et son entourage. Les résultats de notre étude élargie à l’ensemble du territoire français viennent d’abord confirmer ces premiers résultats. Les officinaux interrogés indiquent avoir un rôle important d’éducation thérapeutique, de sécurisation des traitements, de soutien à l’observance thérapeutique et de soutien psychosocial envers les aidants. Si les trois premiers éléments font partie des missions officielles du pharmacien officinal en France, le soutien psychosocial envers les proches des patients n’est pas défini comme une compétence ou une mission officinale en France [19]. Le besoin des aidants de recevoir un accompagnement psychosocial est reconnu par les acteurs des soins palliatifs. L’Organisation Mondiale de la Santé définit ainsi l’objectif des soins palliatifs comme « la recherche de la meilleure qualité de vie à la fois pour les patients et pour leurs proches » [20]. Il est établi que ces aidants souffrent de différents symptômes de mal-être, dont l’anxiété, la dépression et une baisse de qualité de vie [21,10]. Nos résultats montrent que les pharmaciens officinaux ont la perception d’offrir à ces aidants au moins une partie de l’accompagnement psychosocial dont ces aidants ont besoin. Il serait sans doute utile de clarifier ce rôle dans lequel s’engagent les officinaux et d’en assurer les conditions pour le rendre plus lisible et efficient pour les proches de patients en fin de vie. Le soutien à l’observance thérapeutique, que l’on retrouve largement réalisé par 80% des officinaux de notre étude – 36% des officinaux de notre enquête vont jusqu’à effectuer du tri dans les pharmacies personnelles de leurs patients, est un autre point à souligner et à faire connaître aux patients et à leurs aidants, qui ont besoin d’aide dans ce domaine [12].
Il est intéressant de constater qu’il n’y a pas de différence de perceptions de rôles entre les officinaux œuvrant dans les territoires urbains ou ruraux. Les missions des pharmaciens apparaissent les mêmes quelle que soit la zone d’installation de l’officine, proche ou éloignée d’une structure ou d’un réseau de soins. Quelques différences apparaissent selon que les participants ont ou non suivi une formation en fin de vie ou en soins palliatifs. Les participants qui ont suivi une telle formation participent plus souvent à des réunions de coordination de fin de vie, ils orientent plus facilement le patient vers d’autres ressources, et de façon tendancielle, ils participent plus souvent que les autres à la rédaction de protocole de fin de vie. Ils sont aussi plus nombreux à faire de l’éducation thérapeutique auprès de leurs patients et/ou de leurs proches, et à veiller à l’observance thérapeutique de leurs patients. Globalement, ces pharmaciens formés à la fin de vie semblent donc participer plus que les autres à soulager les besoins des patients et de leurs aidants. Ces résultats confirment l’utilité de la formation pour mieux accompagner les patients en fin de vie et leurs proches. Seuls 14% des répondants à notre étude ont déclaré avoir suivi une formation sur la fin de vie ou le maintien à domicile. Mis ensemble, ces résultats montrent à la fois l’utilité de la formation et la rareté de sa mise en place, que soit durant le cursus officinal initial ou en formation continue.
Certains éléments du rôle qui avaient été identifiés dans l’étude exploratoire [9] restent peu cités dans cette étude plus large. C’est notamment le cas de la participation à l’élaboration d’un protocole de soins pour un patient en fin de vie, de la participation à une ou des réunions de coordination pour un patient en soins palliatifs, de la participation à la mise en place de sédation profonde au domicile d’un patient, ou encore de l’aide à la rédaction de documents administratifs. La rareté de ces pratiques est à relativiser. Par exemple, 17% des participants indiquent avoir participé à la mise en place d’une sédation profonde à domicile. L’incidence de cette pratique en France et dans le monde est difficile à mesurer notamment en raison de différences de définition selon les pays et de l’évolution actuelle des contextes réglementaires [22]. Les chiffres sur la sédation profonde et continue maintenue jusqu’au décès (SPCMD), telle que définie dans la littérature, sont de 18,3% aux Pays-Bas en 2015 [23], 18,7% en Grande-Bretagne en 2008 [24], ou encore de 24,5% en Suisse en 2013 [25]–structures et domicile confondus. L’indication que 17% des pharmaciens officinaux de notre étude en France ont participé à la mise en œuvre d’une telle pratique dans les trois mois précédant l’enquête alors que 85% ont accompagné un patient en fin de vie à domicile doit s’analyser à l’aune de la date d’autorisation de cette pratique en France. L’aide à la mise en place d’une sédation profonde et continue au domicile des patients est un élément récent du rôle de pharmacien d’officine en France. La commercialisation du midazolam, utilisé pour la SPCMD, n’est autorisée en officine que depuis juillet 2021. Notre étude a eu lieu entre le 28 décembre 2022 et le 19 mars 2023, soit 1,5 ans après que le midazolam soit autorisé à la vente en officine. Le fait que 17% des participants indiquent avoir participé à la mise en place d’une sédation profonde à domicile pourrait montrer une certaine appropriation du dispositif par les professionnels de santé de proximité.
Les vécus des officinaux de ces soins particuliers sont dans l’ensemble positifs : les participants se sont en moyenne principalement sentis utiles, ils ont eu le sentiment d’avoir mobilisé de nombreuses compétences, et d’avoir appris des choses nouvelles. Aussi, ils ne se sont pas sentis déconsidérés, ne se sont pas sentis isolés, et ont apprécié les relations nouées avec les autres acteurs du soin, en particulier les patients et leur entourage. Ces résultats indiquent que l’accompagnement de patients en fin de vie ou soins palliatifs à domicile est vécu par les pharmaciens comme un élément positif de leur métier. Les commentaires libres à l’issue du questionnaire montrent néanmoins un vécu de frustration dans les relations professionnelles dans ce contexte spécifique de soins de fin de vie et devant un certain manque de reconnaissance de leur travail. Ce double sentiment d’utilité du travail et de manque de reconnaissance du travail accompli rejoint celui exprimé par les officinaux de Porto Rico pendant l’épidémie de COVID-19 [26]. Dans de nombreux pays, la pandémie a mis en lumière le rôle très important de pourvoyeur de soins primaires endossé par les pharmaciens officinaux. Les pharmaciens officinaux sont restés accessibles aux patients en demande de soins alors que d’autres professionnels de santé n’étaient plus disponibles. Ils ont été en première ligne pour fournir l’éducation thérapeutique nécessaire ou pour donner une première réponse clinique à leurs patients au vu de leurs symptômes [27]. Les pharmaciens officinaux ont par ailleurs été décrits comme offrant du support émotionnel à leurs patients pendant la pandémie [28]. Ce contexte intense a toutefois aussi révélé la frustration des officinaux face à un sentiment de global de manque de reconnaissance de leur travail [26]. D’autres travaux indiquent que les rôles des pharmaciens officinaux sont en évolution et que ces professionnels de santé deviennent un pilier de la relation de soin réclamée par les patients et leurs proches [29,30]. Cette relation de soin mise en place par les officinaux peut être une source de valorisation pour ces professionnels, d’autant plus si elle est reconnue par l’ensemble des acteurs du soin et de la société.
Plusieurs limites à notre étude sont à signaler. Premièrement, nos données sont auto-rapportées, et sont donc soumises aux biais de ce type d’étude, dont une appétence des participants pour le sujet évoqué et une capacité d’introspection non mesurable. Aussi, notre échantillon est très genré, puisqu’il comprend 74% de femmes. Ce pourcentage reflète toutefois la réalité de l’emploi dans la santé [31]. Une troisième limite est que les répondants sont essentiellement des titulaires d’officine (65%), alors que peu d’adjoints (12%) ont rempli le questionnaire. Sur l’ensemble des pharmaciens inscrits à l’Ordre des pharmaciens en France, ils étaient 24 913 titulaires en exercice au 1er janvier 2023, et 28192 adjoints ou autres postes. Il aurait été préférable que notre enquête implique autant d’adjoints que de titulaires de façon à pouvoir établir une éventuelle distinction de représentations des rôles selon les statuts. L’enquête a été soumise aux pharmaciens par le biais de leur messagerie professionnelle, et les participants étaient a priori sur leur lieu de travail quand ils ont répondu au questionnaire. L’important pourcentage de participants titulaires par rapport aux adjoints reflète sans doute une plus grande souplesse dans l’organisation de leur travail des premiers par rapport aux seconds. D’autres travaux seront ainsi nécessaires pour affiner les résultats de cette étude. Il sera aussi important d’étudier les représentations des autres acteurs des soins de fin de vie, patients, proches, professionnels de santé, quant aux rôles des pharmaciens d’officine dans les soins de fin de vie à domicile, de façon à avoir une vision plus large de la réalité de l’accompagnement officinal.
Remerciements/Acknowledgment: Nous tenons à témoigner notre reconnaissance à la Fondation de France pour son aide généreuse ainsi qu’à Régis Aubry pour son précieux soutien dans l’élaboration de ce projet.
Financements/Funding Statement: Cette étude a été réalisée grâce au soutien financier de la Fondation de France (numéro d’engagement 00101618).
Contributions des auteurs/Author Contributions: Les auteurs confirment leur contribution à l'article comme suit : conception et design de l'étude : Isabelle Cuchet, Michael Dambrun, Axelle Van Lander ; collecte des données : Isabelle Cuchet ; analyse et interprétation des résultats, préparation du projet de manuscrit : Isabelle Cuchet, Michael Dambrun, Axelle Van Lander. Tous les auteurs ont examiné les résultats et approuvé la version finale du manuscrit.
Disponibilité des données et du matériel/Availability of Data and Materials: Les données générées et/ou analysées au cours de la présente étude sont stockées dans une base de données qui répond aux critères de qualité du CIC 1431. Seul l’enquêteur qui a dirigé l’étude peut enregistrer le lien entre le code d’anonymisation et l’identité complète des participants. Le reste des données est disponible auprès de l’auteur correspondant sur demande raisonnable.
Avis éthiques/Ethics Approval: Ce travail a reçu l’approbation du comité d’éthique de la Recherche IRB00013412, “CHU de Clermont Ferrand IRB #1”, sous le numéro 2022-CF035, en accord avec la politique française de protection individuelle des données. Le consentement des participants a été recueilli avant d’administrer le questionnaire.
Conflits d’intérêt/Conflicts of Interest: Les auteurs déclarent n’avoir aucun conflit d’intérêts à signaler concernant la présente étude.
References
1. Pennec S, Gaymu J, Riou F, Morand E, Pontone S, Aubry R, et al. Mourir chez soi : un souhait majoritaire mais une situation peu fréquente. Popul Soc. 2015;524(7):1–4. doi:10.3917/popsoc.524.0001. [Google Scholar] [CrossRef]
2. Centre National des soins palliatifs et de la fin de vie. Atlas des soins palliatifs et de la fin de vie en France, troisième édition. 2023. Consultable sur : https://www.parlons-fin-de-vie.fr/wp-content/uploads/2023/03/atlas-2023.pdf [Accessed 2023]. [Google Scholar]
3. Herndon CM, Nee D, Atayee RS, Craig DS, Lehn JM, Moore PS, et al. ASHP guidelines on the pharmacist’s role in palliative and hospice care. Am J Health-Syst Pharm. 2016;73(17):1351–67. [Google Scholar] [PubMed]
4. Krzyzaniak N, Pawłowska I, Bajorek B. An overview of pharmacist roles in palliative care: a worldwide comparison. Palliat Med Pract. 2016;10:160–73. [Google Scholar]
5. van Lander A. Conseiller et accompagner le patient en soins palliatifs à l'officine: postures du pharmacien face aux émotions—Symptômes d'inconfort et douleurs. Puteaux : Le Moniteur des pharmacies; 2022. 188 p. 978-2-37519-073-9. [Google Scholar]
6. Atayee RS, Best BM, Daniels CE. Development of an ambulatory palliative care pharmacist practice. J Palliat Med. 2008;11(8):1077–82. [Google Scholar] [PubMed]
7. Tait P, Chakraborty A, Tieman J. The roles and responsibilities of community pharmacists supporting older people with palliative care needs: a rapid review of the literature. Pharm. 2020;8(3):143. [Google Scholar]
8. Cuchet I, Godard-Marceau A, Aubry R, Dambrun M, Van Lander A. Que disent les pharmaciens d’officine de leur rôle dans les soins palliatifs? Méd Palliat. 2022;21(5):253–62. doi:10.1016/j.medpal.2022.06.006. [Google Scholar] [CrossRef]
9. Cuchet I, Dambrun M, Bedhomme S, Savanovitch C, Vaillant Roussel H, van Lander A. The roles of French community pharmacists in palliative home care. 2017. Available from: https://doi.org/10.31219/osf.io/ksgec [Accessed 2023]. [Google Scholar]
10. Trevino KM, Prigerson HG, Maciejewski PK. Advanced cancer caregiving as a risk for major depressive episodes and generalized anxiety disorder. Psycho-Oncol. 2018;27(1):243–9. doi:10.1002/pon.4441. [Google Scholar] [PubMed] [CrossRef]
11. Alam S, Hannon B, Zimmermann C. Palliative care for family caregivers. J Clin Oncol. 2020;38(9):926–36. doi:10.1200/JCO.19.00018. [Google Scholar] [PubMed] [CrossRef]
12. Wilson E, Caswell G, Latif A, Anderson C, Faull C, Pollock K. An exploration of the experiences of professionals supporting patients approaching the end of life in medicines management at home. A qualitative study. BMC Palliat Care. 2020;19(1):66. [Google Scholar] [PubMed]
13. Melvin CS. Historical review in understanding burnout, professional compassion fatigue, and secondary traumatic stress disorder from a hospice and palliative nursing perspective. J Hosp Palliat Nurs. 2015;17(1):66–72. [Google Scholar]
14. Duarte J, Pinto-Gouveia J. The role of psychological factors in oncology nurses’ burnout and compassion fatigue symptoms. Eur J Oncol Nurs. 2017;28:114–21. [Google Scholar] [PubMed]
15. Balayssac D, Pereira B, Virot J, Collin A, Alapini D, Cuny D, et al. Burnout, associated comorbidities and coping strategies in French community pharmacies—BOP study: a nationwide cross-sectional study. PLoS One. 2017;12(8):e0182956. [Google Scholar] [PubMed]
16. Patel SK, Kelm MJ, Bush PW, Lee HJ, Ball AM. Prevalence and risk factors of burnout in community pharmacists. J Am Pharm Assn. 2021;61(2):145–50. [Google Scholar]
17. Santos PMD, Silva CRD, Costa D, Torre C. Burnout in the pharmaceutical activity: the impact of COVID-19. Front Psychiatry. 2022;12:771462. [Google Scholar] [PubMed]
18. Allison PD. Missing data. In: The SAGE handbook of quantitative methods in psychology. 2009. p. 72–89. [Google Scholar]
19. Ordre National des Pharamciens. Démographie des pharmaciens—Panorama au 1er janvier 2020. 2020. Consultable sur : https://www.ordre.pharmacien.fr/les-communications/focus-sur/les-actualites/demographie-des-pharmaciens-panorama-au-1er-janvier-2022 [Accessed 2022]. [Google Scholar]
20. World Health Organization. Soins Palliatifs. 2020. Available from: https://www.who.int/fr/news-room/fact-sheets/detail/palliative-care#:~:text=On%20estime%20que%2C%20chaque%20ann%C3%A9e,soins%20palliatifs%20en%20b%C3%A9n%C3%A9ficient%20actuellement [Accessed 2023]. [Google Scholar]
21. Götze H, Brähler E, Gansera L, Schnabel A, Gottschalk-Fleischer A, Köhler N. Anxiety, depression and quality of life in family caregivers of palliative cancer patients during home care and after the patient’s death. Eur J Cancer Care. 2018;27(2):e12606. [Google Scholar]
22. Twycross R. Reflections on palliative sedation. Palliat Care: Res Treat. 2019;12:1178224218823511. [Google Scholar]
23. van der Heide A, van Delden JJ, Onwuteaka-Philipsen BD. End-of-life decisions in the Netherlands over 25 years. N Engl J Med. 2017;377(5):492–4. [Google Scholar] [PubMed]
24. Seale C. Continuous deep sedation in medical practice: a descriptive study. J Pain Symptom Manag. 2010;39(1):44–53. [Google Scholar] [PubMed]
25. Ziegler S, Schmid M, Bopp M, Bosshard G, Puhan MA. Continuous deep sedation until death—a Swiss Death Certificate Study. J Gen Intern Med. 2018;33(7):1052–9. [Google Scholar] [PubMed]
26. Silva-Suárez G, Reyes YA, Hernandez-Diaz A, Ramirez KR, Colón-Pratts FM. The voices of community pharmacists during the COVID-19 pandemic in Puerto Rico. J Am Pharm Assoc. 2022;62(1):202–8. [Google Scholar]
27. Hedima EW, Adeyemi MS, Ikunaiye NY. Community Pharmacists: on the frontline of health service against COVID-19 in LMICs. Res Soc Admin Pharm. 2021;17(1):1964–6. [Google Scholar]
28. Ibrahim OM, Ibrahim RM, Ibrahim YA, Madawi EA, Al Deri MY. Shedding the light on Pharmacists’ roles during COVID-19 global pandemic. Saudi Pharm J. 2022;30(1):14–27. [Google Scholar] [PubMed]
29. Pantasri T. Expanded roles of community pharmacists in COVID-19: a scoping literature review. J Am Pharm Assoc. 2022;62(3):649–57. [Google Scholar]
30. McDermott I, Astbury J, Jacobs S, Willis S, Hindi A, Seston E, et al. To be or not to be: the identity work of pharmacists as clinicians. Sociol Health Illn. 2023;45(3):623–41. [Google Scholar] [PubMed]
31. Heinen MM, van Achterberg T, Schwendimann R, Zander B, Matthews A, Kózka M, et al. Nurses’ intention to leave their profession: a cross sectional observational study in 10 European countries. Int J Nurs Stud. 2013;50(2):174–84. [Google Scholar] [PubMed]
Cite This Article
 Copyright © 2024 The Author(s). Published by Tech Science Press.
Copyright © 2024 The Author(s). Published by Tech Science Press.This work is licensed under a Creative Commons Attribution 4.0 International License , which permits unrestricted use, distribution, and reproduction in any medium, provided the original work is properly cited.


 Submit a Paper
Submit a Paper View Full Text
View Full Text Download PDF
Download PDF Downloads
Downloads
 Citation Tools
Citation Tools