 Open Access
Open Access
ARTICLE
Implémentation d’une intervention psychosociale StomieCare auprès de patients opérés d’un cancer du rectum avec stomie temporaire : une étude pilote de faisabilité, d’acceptabilité et d’efficacité
Implementation of Psychosocial Intervention StomieCare for Patients with Rectal Cancer Treated by Rectal Excision and Temporary Stoma: A Pilot Study of Feasibility, Acceptability and Efficacy
1
Laboratory of Psychology, EA 4139, University of Bordeaux, Bordeaux, 33000, France
2
Charles Perrens Hospital, pole 3-4-7, Bordeaux, 33000, France
3
Colorectal Surgery Department, Haut-Lévêque Hospital, Bordeaux, 33000, France
4
Bordeaux Colorectal Institute, Clinique Tivoli, Bordeaux, 33000, France
* Corresponding Author: Stéphane Faury. Email:
Psycho-Oncologie 2023, 17(3), 147-157. https://doi.org/10.32604/po.2023.044901
Received 10 December 2022; Accepted 10 July 2023; Issue published 30 September 2023
RÉSUMÉ
L’objectif de cette étude est d’évaluer la faisabilité, l’acceptabilité et l’efficacité d’une intervention psychosociale en individuel (appelée StomieCare) auprès de patients atteints d’un cancer du rectum et traités par chirurgie avec stomie temporaire. Cette intervention, en trois séances individuelles, comprend des discussions thématiques autour de problèmes communs relatifs à la maladie et/ou la stomie comme l’impact du cancer et de ces traitements sur la qualité de vie, l’estime de soi, d’apport d’informations et d’apprentissage de techniques (résolution de problème et restructuration cognitive). Trente-sept patients atteints d’un cancer du rectum et traités par chirurgie avec stomie temporaire ont été recrutés et randomisés soit dans le groupe contrôle (prise en charge traditionnelle, n = 20) soit dans le groupe intervention (prise en charge traditionnelle et StomieCare, n = 17). Une semaine avant l’opération (T1) et trois mois après le rétablissement de continuité (T2), tous les patients ont rempli la HADS pour évaluer l’anxiété et la dépression, la BIS pour l’image du corps, l’ESS pour la honte liée à l’image du corps et la FACT-C pour la qualité de vie. Des analyses statistiques intergroupes et intragroupes ont été réalisées. Les critères de faisabilité et d’acceptabilité sont satisfaisants. A T2, les scores de dépression du groupe contrôle sont significativement plus élevés que ceux du groupe intervention. A T2, et uniquement pour le groupe contrôle, il y a une altération significative des scores de qualité de vie, dépression et image du corps. Aucune différence significative n’est observée pour le groupe intervention. L’anxiété diminue entre T1 et T2 de manière significative uniquement pour le groupe contrôle. Pour conclure, StomieCare semble être une intervention faisable et acceptable à visée préventive de la symptomatologie dépressive.Abstract
Objective: This study aims to evaluate the feasibility, acceptability, and efficacy of StomieCare for rectal cancer patients undergoing surgery with a temporary stoma. StomieCare (three individual sessions) comprises thematic discussions, information and education, and teaching problem-solving and cognitive restructuring. Methods: Thirty-seven rectal cancer participants treated by surgery and temporary stoma were recruited and randomized to control (routine care approach, n = 20) and intervention (routine care and StomieCare, n = 17) groups. Outcomes were psychological distress (anxiety and depression, HADS), body image (BIS, ESS), and quality of life (FACT-C), at one week before surgery (T1) and 3 months after stoma closure (T2). Interand intragroup statistical analyses were performed. Results: This study demonstrated that StomieCare is feasible and acceptable. At T2, depression scores were higher for controls than for the intervention group. The mean scores for quality of life, depression, and body image decreased in the control group but remained stable in the intervention group. Anxiety scores significantly decreased between T1 and T2 only for the control group. Conclusion: StomieCare is a feasible and acceptable intervention for the prevention of depressive symptomatology.MOTS CLÉS
Keywords
A l’échelle mondiale, les cancers du côlon et du rectum sont les troisièmes cancers les plus fréquents et la deuxième cause de mortalité par cancer [1]. La France fait partie des 20 pays d’Europe ayant les taux d’incidence les plus élevés pour les deux sexes, avec près de 43 336 nouveaux cas par an estimés en 2018. Ces cancers sont les troisièmes les plus fréquents chez l’homme et les deuxièmes chez la femme. Avec près de 17 117 décès par an estimés en 2018, ils constituent la deuxième cause de décès par cancer tous sexes confondus [2]. Le traitement standard du cancer du rectum est une chirurgie d’exérèse (qui consiste à retirer une partie de la peau pour en extraire la tumeur) avec ou sans chimiothérapie néoadjuvante [3–5]. La complication la plus fréquente est une fistule anastomotique (deux cavités sont reliées anormalement entre elles ; ainsi le contenu de l’une est déversé dans l’autre) [6] dont le risque peut être diminué par la création d’une stomie temporaire [7]. En effet, lors de l’exérèse rectale, la tumeur est retirée et les deux extrémités du côlon sont par exemple raccordées à l’aide de fils (la suture). La stomie de protection permet à cette suture, appelée anastomose, de cicatriser correctement. Une stomie est un abouchement d’un viscère creux à la peau au niveau de la paroi abdominale dans le but de permettre l’évacuation des selles. Elle peut être définitive ou temporaire. Dans ce dernier cas, une fois la zone opérée cicatrisée, une nouvelle intervention est programmée (appelée rétablissement de continuité) consistant à fermer la stomie et rétablir la continuité intestinale. Le délai pour cette seconde opération varie mais celle-ci est rarement effectuée avant trois mois [8].
Les patients qui ont ou ont eu une chirurgie avec stomie temporaire évoquent des difficultés spécifiques tant au niveau physique que psychologique comme une détresse psychologique et des perturbations de l’image du corps [9–13]. La détresse psychologique est généralement définie comme un état de souffrance émotionnelle caractérisé par des symptômes d’anxiété et de dépression [14]. Entre 30% et 50% des patients atteints d’un cancer présentent une détresse psychologique [15], et après une chirurgie avec stomie, plus de 50% des patients rapportent des signes de dépression [16]. De plus, la dépression et l’anxiété influencent négativement la qualité de vie [17,18], l’adhésion au traitement, le taux de survie, et augmentent les coûts de soins [19,20]. Un acte tel que la création d’une stomie, même temporaire, entraîne une altération de l’image du corps [12,21,22]. L’image du corps est une représentation mentale que l’on a de son être physique qui se développe tout au long de la vie. Pour les patients, la stomie est un tabou et une atteinte corporelle suscitant des émotions de honte et de culpabilité [23].
Cette chirurgie a donc des répercussions psychologiques majeures [24] dont certaines peuvent persister des mois, voire des années après le rétablissement de continuité [25]. Des études ont montré que des interventions psychosociales permettaient de réduire significativement les difficultés psychosociales et d’améliorer la qualité de vie pendant mais aussi après les traitements pour cancer [26–34]. D’après la littérature scientifique [10,35,36], il n’existerait pas d’intervention destinée spécifiquement à ces patients et qui se centrerait sur leurs besoins psychologiques. Il semblerait que très peu de services de chirurgie digestive, en France, aient l’opportunité de proposer une prise en charge psychologique. Ainsi, notre équipe a développé une intervention psychosociale qui vise à soutenir les personnes en souffrance afin de les aider à adopter et à maintenir des stratégies d’adaptation aux changements que la maladie et la stomie apportent dans leur vie. Cette intervention se fonde plus spécifiquement sur un programme psycho-éducatif (appelé StomieCare), dispensé par un psychologue, visant à accompagner en individuel les patients atteints d’un cancer du rectum avec stomie temporaire. L’approche psycho-éducationnelle comporte deux composantes : l’une, dite psychologique, fondée sur l’écoute et des discussions de type soutien-expression et l’autre, dite éducative, reposant sur le partage d’informations et l’apprentissage de techniques cognitivo-comportementales [37]. StomieCare a pour objectif principal de diminuer la détresse psychologique des patients et comme objectifs secondaires d’aider ces patients à restaurer leur image du corps et améliorer leur qualité de vie. Le format de StomieCare consiste en trois séances individuelles de 45 à 60 min chacune, dont le contenu est détaillé brièvement dans le Tableau 1 et plus largement dans une publication antérieure [38]. Cette intervention individuelle s’inspire largement des techniques cognitivo-comportementales et comprend des discussions thématiques autour de problèmes communs (changements corporels liés aux traitements, sens de la maladie et des traitements, impact de la maladie et des traitements sur la qualité de vie et sur l’estime de soi, impact de la fermeture de la stomie et gestion de l’incertitude), d’apport d’informations et d’apprentissage de techniques (résolution de problème, restructuration cognitive). La Fig. 1 présente les caractéristiques des trois séances de StomieCare au sein de la prise en charge traditionnelle.


Figure 1: Prise en charge traditionnelle et StomieCare. Légende : cs = consultation ; (S1) = Séance 1 de l’intervention psychosociale StomieCare ; Stomath = stomathérapeute, infirmier spécialisé dans la prise en charge des stomies ; ‐‐‐‐ = la durée de la période est plus ou moins variable en fonction de chaque situation.
Cette étude a pour objectif d’évaluer StomieCare auprès de patients hospitalisés dans un service de chirurgie digestive. Pour juger de la bonne implémentation d’une intervention, au-delà de l’évaluation de son efficacité sur différentes issues à prédire, deux autres critères sont à considérer : la faisabilité [39,40] et l’acceptabilité [41]. La faisabilité rend compte de l’adéquation entre un fonctionnement de service et la possibilité d’implémenter une nouvelle prise en charge. Elle peut être définie comme le cumul de différents facteurs qui ont un effet sur la mise en place d’une intervention au sein d’une structure [40]. Bien que ce soit un critère crucial pour une implémentation adaptée et durable, elle est sous-rapportée dans les études d’intervention. Il est pourtant essentiel de mieux savoir ce qu’il est possible de faire ou non au sein d’une pratique du soin afin, par exemple, de minimiser l’éparpillement des ressources, de prioriser les décisions et d’améliorer le système de santé [40]. L’acceptabilité témoigne du niveau d’accueil d’une intervention par les professionnels et les usagers. Si une intervention est évaluée par les professionnels qui la délivrent comme faiblement acceptable, elle ne pourra pas être délivrée comme prévu [41]. D’autre part, si elle est évaluée par ceux qui en bénéficient comme acceptable, ils seront plus susceptibles d’adhérer à la prise en charge et de bénéficier d’une amélioration clinique [41]. Ainsi, au-delà de l’évaluation de l’efficacité de StomieCare sur l’état psychique des patients, condition nécessaire mais non suffisante, nous allons évaluer son acceptabilité et sa faisabilité, ces trois niveaux d’évaluation étant définis comme suit :
(1) faisabilité : dans quelle mesure est-il possible de mettre en place une intervention dans un service de chirurgie digestive ?
(2) acceptabilité : dans quelle mesure les personnes qui délivrent une intervention et celles qui la reçoivent la jugent appropriée ?
(3) efficacité : dans quelle mesure une intervention spécifique a un impact sur diverses issues à prédire (ici, l’état émotionnel, l’image du corps, la honte liée à l’image du corps et la qualité de vie).
Cette étude, quantitative et longitudinale, est une étude pilote randomisée-contrôlée en accord avec le guide Consoliadated Standards of Reporting Trials (CONSORT) statement [42]. Elle a été approuvée par le CCTIRS (sous le numéro 15.769) et la CNIL (sous le numéro 2008269).
Les patients ont été recrutés au sein d’un CHU français, au regard des critères suivants : (1) premier diagnostic de cancer du rectum ; (2) traitement par exérèse rectale avec stomie temporaire ; (3) aucun antécédent de stomie ; (4) en capacité de lire et comprendre la langue française ; (5) âgé de 18 ans ou plus ; (6) volontaire pour participer à une étude et (7) aucune participation actuelle à une autre intervention psychosociale. Les participants qui ne pouvaient pas suivre l’intégralité du programme d’intervention ont été exclus de l’étude.
Après la première consultation avec le chirurgien, un des deux groupes (contrôle ou intervention) était attribué aléatoirement à chaque patient grâce à une liste générée par ordinateur (répartition aléatoire simple). Le groupe intervention comprend les participants qui bénéficient d’une prise en charge traditionnelle et de StomieCare, le groupe contrôle des patients qui bénéficient de la prise en charge traditionnelle. Pour atténuer les effets d’un biais d’aveuglement, les notes d’information remises aux patients ont été conçues en évitant toute référence « au groupe intervention » ou « groupe contrôle ». Ensuite, une attachée de recherche clinique expliquait aux patients éligibles à la recherche les objectifs de l’étude, la procédure de collecte de données et à ceux du groupe intervention, la durée et les détails de StomieCare. Les patients étaient également informés qu’ils pouvaient se retirer à tout moment de l’étude sans ce que cela ait une influence sur leur prise en charge médicale actuelle ou future. Tous les patients ont donné leur consentement éclairé pour participer à cette étude.
Données médicales et socio-démographiques
Ces données ont été recueillies à la fin du dernier questionnaire. Les données socio-démographiques incluaient : l’âge, le genre, le fait d’avoir des enfants (oui/non), le niveau d’étude (avoir obtenu ou non le baccalauréat), le statut marital (être seul, c’est-à-dire veuf, divorcé, séparé, célibataire) ou en couple (marié, en union civile, vivant avec un partenaire), et le statut professionnel (actif ou retraité). Les données médicales ont été obtenues à partir du dossier médical du patient (localisation du cancer du rectum, stade, traitements néoadjuvant et adjuvant).
Elle a été appréciée à travers différents critères : (1) taux de recrutement pour savoir si les patients reçus dans un service de chirurgie digestive correspondent aux critères d’éligibilité relatifs à cette intervention psychosociale ; (2) adéquation entre les rendez-vous pour StomieCare et le reste des soins somatiques c’est-à-dire la prise en charge traditionnelle.
Elle a été évaluée à partir des critères suivants : (1) le nombre de participants qui ont assisté aux trois séances de StomieCare, autrement dit à l’intégralité du programme ; (2) le cadre temporel de chaque séance (séance maintenue dans son intégralité vs écourtée).
Détresse psychologique, image du corps, qualité de vie
Tous les auto-questionnaires utilisés ont été validés auprès de patients atteints d’un cancer.
La détresse psychologique a été évaluée par la Hospital Anxiety and Depression Scale (HADS) constituée de 14 items qui portent sur les symptômes ressentis la semaine passée (sept items pour l’anxiété et sept items pour la dépression) [43]. Le score pour chaque item est compris entre 0 et 3 et le score total pour chaque sous-échelle s’échelonne de 0 et 21. Un score élevé indique une symptomatologie anxieuse ou dépressive élevée. Dans notre étude, l’alpha de Cronbach pour la sous-échelle d’anxiété est de 0.73 et de 0.70 pour la sous-échelle de dépression.
L’image du corps a été évaluée par deux questionnaires. Tout d’abord par les 10 items de la Body Image Scale [44,45]. Les réponses sont données sur une échelle de Likert en quatre points. Les 10 items sont additionnés pour donner un score total compris entre 0 et 30. Un score élevé indique une détresse en lien avec l’image du corps élevée. Dans notre étude, l’alpha de Cronbach est de 0.90. Ensuite, plus spécifiquement, la honte liée à l’image du corps a été évaluée à l’aide de la sous-échelle de l’Expérience of Shame Scale (ESS) [46] constituée de quatre items. Un score élevé indique un sentiment de honte liée au corps élevé. Les scores sont compris entre 4 et 16. Dans notre étude, l’alpha de Cronbach est de 0.93.
La qualité de vie a été évaluée par la Functional Assessment of Cancer Therapy for patients with Colorectal cancer (version 4) [47]. La permission pour utiliser cette échelle a été obtenue (FACIT.org). Cette échelle comprend 36 items présentés sur une échelle de Likert en cinq points. Elle permet d’évaluer la qualité de vie dans quatre domaines : le bien-être physique, le bien-être social/familial, le bien-être émotionnel, et le bien-être fonctionnel. Un module additionnel, la Colorectal Cancer Subscale, évaluant certains symptômes spécifiques a également été administré. Le score pour chaque sous-échelle est compris entre 0 et 28, à l’exception de la sous-échelle de bien-être émotionnel dont le score est compris entre 0 et 24. Plus le score est élevé, meilleure est la qualité de vie. Dans notre étude, l’alpha de Cronbach est de 0.81 pour la sous-échelle de bien-être physique, de 0.71 pour le bien-être social/familial, de 0.87 pour le bien-être fonctionnel, 0.78 pour le bien-être émotionnel, 0.66 pour la sous-échelle spécifique aux cancers du côlon et du rectum et de 0.88 pour la qualité de vie globale.
Les participants ont complété seuls le protocole (soit par envoi et retour postaux, soit en ligne) une semaine avant la première opération (T1) et trois mois après le rétablissement de continuité (T2).
Les analyses ont été réalisées avec le logiciel R. Pour la faisabilité et l’acceptabilité, des analyses descriptives ont été menées. L’homogénéité entre les deux groupes (intervention et contrôle) a été vérifiée (Chi-Square tests ou yates’continuity correction). Les différences à T1 entre les groupes ont été évaluées par une ANCOVA où l’effet de l’âge a été contrôlé statistiquement. Dans le but d’évaluer les différences avant et après StomieCare pour la détresse psychologique, l’image du corps, la honte liée à l’image du corps et la qualité de vie, des tests t pour deux échantillons indépendants (ou Wilcoxon rank-sum test) ont été réalisés entre les groupes et des tests t pour échantillons appariés (Wilcoxon test) entre les scores à T1 et à T2.
Au total, sur 68 patients, 66 étaient éligibles à la recherche sur une période de 24 mois comme cela est illustré dans la Fig. 2. Parmi eux, neuf (14%) ont refusé de participer (trois pour le groupe intervention et six pour le groupe contrôle). Les raisons pour lesquelles les participants ont refusé de participer sont détaillées dans la Fig. 2. Au total, 57 patients (36 dans le groupe contrôle et 21 dans le groupe intervention) ont donné leur consentement pour participer à cette étude. Le taux d’attrition est de 35%. Les raisons sont détaillées dans la Fig. 2. Au final, 37 patients (65%) ont terminé l’étude avec des données utilisables.
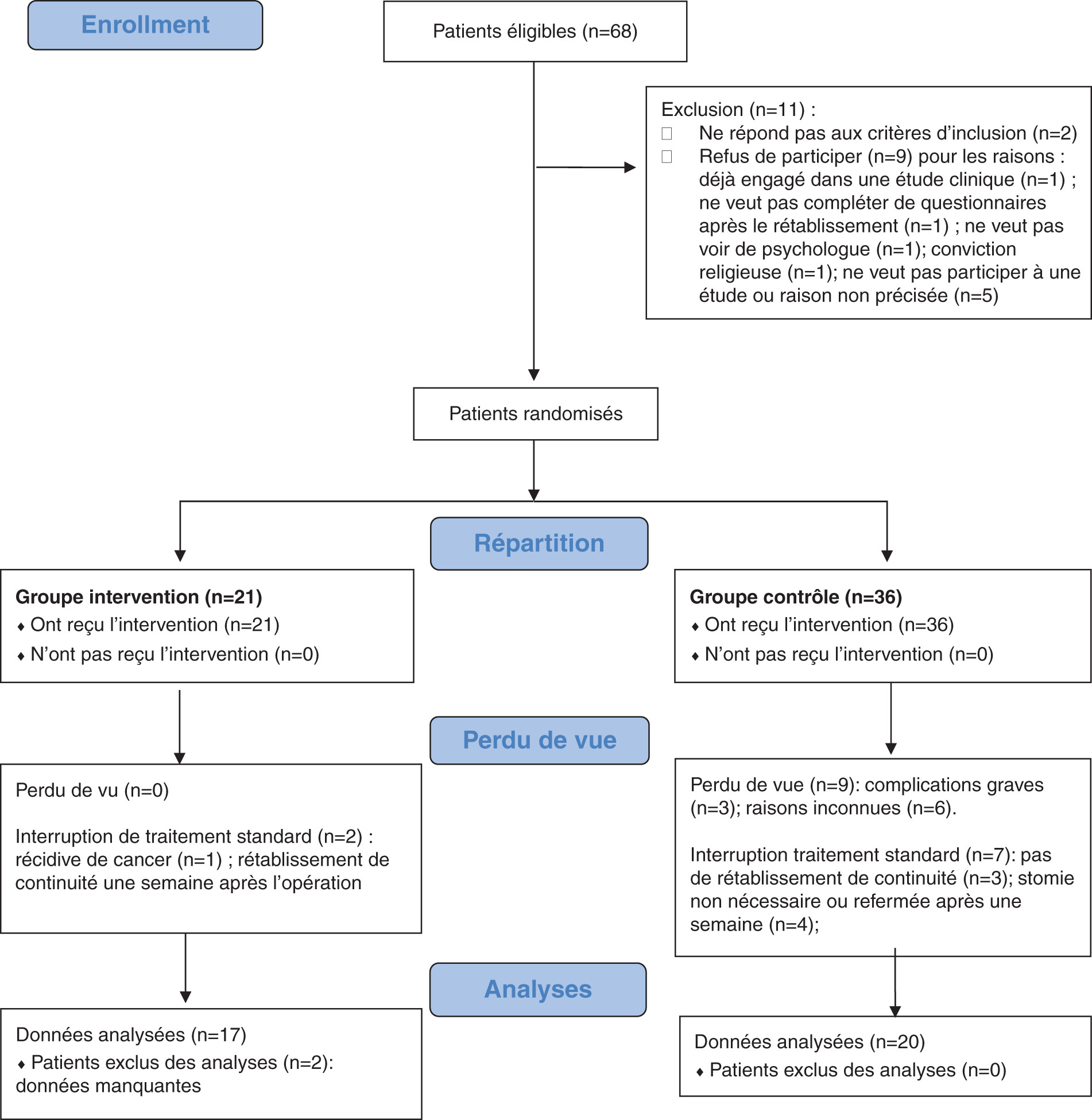
Figure 2: Flowchart.
Les données descriptives de l’échantillon sont présentées dans le Tableau 2. Trente-sept patients (24 hommes et 13 femmes), âgés en moyenne de 65,5 ans (ET = 9,58, min = 41 ans et max = 86 ans), ont participé à cette étude. En majorité les patients sont en couple (marié, en union civile ou vivant avec leur partenaire) et ont des enfants (92%). Un tiers des participants ont un niveau d’étude égal ou supérieur à celui du baccalauréat. Pour la variable statut professionnel, il y a une différence significative (p = 0.015) entre les deux groupes : il y a significativement plus de participants à la retraite (n = 17) dans le groupe contrôle que dans le groupe intervention (n = 7). Dans l’ensemble, les caractéristiques sociodémographiques et médicales entre les deux groupes sont homogènes.

Au total, au sein du service de chirurgie digestive du CHU de Bordeaux, et sur le temps de recrutement de cette étude, 66 patients étaient éligibles à StomieCare. En ce qui concerne l’adéquation entre les rendez-vous pour StomieCare et le reste des soins somatiques c’est-à-dire la prise en charge traditionnelle, elle est de 100%. Tous les rendez-vous StomieCare ont pu être réalisés sans qu’il y ait d’interférence avec les autres rendez-vous et n’ont pas nécessité d’ajustement de la prise en charge traditionnelle.
Du côté des patients du groupe intervention, ils ont tous participé aux trois séances prévues dans StomieCare et aucun n’a changé ses rendez-vous avec le psychologue. Concernant le maintien du cadre temporel, la durée des entretiens était comprise entre 40 et 60 min. Tous les patients ont supporté la durée des entretiens. Une asthénie ou des difficultés attentionnelles n’ont jamais été évoquées par les patients ni repérées par l’équipe médicale et paramédicale. Aucun patient n’a demandé à interrompre une séance. Lorsqu’on leur a demandé de partager leur expérience sur les interventions (à l’oral et à la fin des trois séances), tous ont rapporté qu’ils avaient apprécié l’intervention proposée. Du côté du professionnel, d’après le bilan d’expérience réalisé à la fin de l’étude avec le psychologue, toutes les séances ont pu être réalisées sur le temps de travail et sans que cela vienne perturber les autres missions du psychologue.
Les analyses intergroupes, c’est-à-dire les analyses réalisées pour les différentes variables entre les données du groupe intervention et celles du groupe contrôle pour chaque temps sont décrites dans les Tableaux 3 et 5. Il n’y a pas de différences significatives à T1 entre les deux groupes. Les résultats ont montré une différence significative uniquement pour les scores moyens de dépression à T2, F(1,34) = 4,898, p = 0,034. A T2, le score moyen de dépression du groupe contrôle est significativement plus élevé que celui du groupe intervention (respectivement, 6,65 et 3,94).



Les analyses intragroupes, c’est-à-dire les analyses réalisées entre les données à T1 et celles à T2 pour chaque groupe sont décrites dans les Tableaux 4 et 6. Les résultats ont montré des différences significatives dans le groupe contrôle pour l’anxiété, la dépression, l’image du corps ainsi que pour la qualité de vie globale et certaines de ses sous-dimensions. Les scores moyens de dépression sont passés, respectivement, de 4,70 à 6,65 pour le groupe contrôle (p = 0,004) alors qu’ils n’ont pas augmenté dans le groupe intervention (respectivement, 4,59 et 3,94, p = 0,438). Pour les scores moyens d’anxiété, une diminution statistiquement significative a été observée dans le groupe contrôle entre T1 et T2, respectivement de 8,70 à 6,45 (p = 0,001). Dans le groupe intervention malgré le fait que les scores aient diminué, passant de 8,41 à 7,24, la différence n’est pas statistiquement significative (p = 0,114). Une altération significative des scores moyens d’image du corps dans le groupe contrôle a été observée entre T1 et T2, avec des scores passant de 13,90 à 17,40 (p = 0,005). Les scores moyens de qualité de vie ont diminué de 105,00 à 94,90 dans le groupe contrôle (p = 0,000), alors qu’ils sont restés stables dans le groupe intervention (respectivement, 101,22 et 98,10, p = 0,359). Les scores de bien-être physique, social/familial, de bien-être fonctionnel et à la sous-échelle de symptômes spécifiques au cancer colorectal ont montré une altération significative dans le groupe contrôle de T1 à T2, alors qu’aucune différence significative n’est observée pour ces scores dans le groupe intervention (voir Tableau 6).

Cette étude visait à évaluer l’intérêt d’une intervention psychosociale en trois séances individuelles basée sur les principes de psycho-éducation pour les personnes traitées pour un cancer du rectum par exérèse rectale avec stomie temporaire. A ce jour, il existe peu d’interventions psychosociales destinées aux patients atteints d’un cancer du rectum et qui se concentrent sur leurs besoins psychologiques. A notre connaissance, StomieCare est l’une des premières. Cette recherche a montré d’une part, que les critères de faisabilité et d’acceptabilité étaient satisfaisants ; d’autre part, qu’une intervention psychosociale pourrait être bénéfique pour les patients, en particulier à visée préventive de la symptomatologie dépressive.
Nos résultats suggèrent qu’il est possible de proposer une intervention psychosociale dans un service de chirurgie pour les patients atteints d’un cancer du rectum traités par exérèse rectale avec stomie temporaire. En effet, à l’exception de deux attritions pour raisons médicales, tous les patients ont participé à toutes les séances. Les commentaires reçus indiquent qu’ils ont apprécié l’intervention. De plus, les patients ont investi le temps imparti car la durée des séances était proche de celle estimée. Le calendrier des séances semble adapté à la disponibilité des patients mais aussi aux différents temps de la prise en charge traditionnelle. StomieCare s’insère dans et respecte la prise en charge médicale et paramédicale actuelle. Ces résultats sont encourageants.
Il est reconnu que le risque d’avoir une symptomatologie dépressive est significativement plus élevé chez les patients atteints de cancer que dans la population générale [48]. Nos résultats ont montré que les scores moyens de dépression du groupe contrôle ont augmenté significativement entre T1 et T2 (respectivement, de 4,70 à 6,65) alors qu’ils sont restés stables pour le groupe intervention (respectivement, de 4,59 à 3,94). StomieCare est une intervention psychosociale à visée préventive de la symptomatologie dépressive chez les patients porteurs d’une stomie temporaire. La symptomatologie dépressive est associée à une sensibilité accrue à la douleur [49], un risque accru de suicide [50], entraîne des coûts médico-économiques supplémentaires [51] mais elle est aussi associée à une détérioration de la qualité de vie [52]. Des études antérieures ont montré qu’elle était l’un des principaux prédicteurs de l’altération de la qualité de vie [18]. Dans notre étude, nous avons observé à T2 dans le groupe contrôle, une altération significative des scores de qualité de vie, de bien-être physique, social/familial et fonctionnel, de la sous-échelle du cancer colorectal. Aucune différence significative n’a été observée pour ces variables dans le groupe intervention.
Si nous considérons maintenant les scores moyens d’anxiété, ils se sont améliorés de manière significative dans le groupe contrôle entre T1 et T2, alors qu’ils ont diminué de manière non significative dans le groupe intervention. Cette différence inattendue peut être expliquée en partie par le fait qu’il y a significativement plus de patients à la retraite dans le groupe contrôle que dans le groupe intervention. En effet, si les résultats de récentes études ont suggéré que le retour au travail pouvait être associé à une amélioration de la santé mentale des survivants du cancer [53], il n’en demeure pas moins que la réintégration à la vie professionnelle n’est pas toujours évidente en raison, par exemple, de la persistance de certains effets secondaires, comme la fatigue, qui peuvent être majorés par la reprise du travail. Améliorer la prise en compte du cancer dans l’univers professionnel est une des priorités de la stratégie décennale de lutte contre les cancers 2021–2030. En effet, 20% des 18–54 ans et en emploi au moment du diagnostic ne travaillent plus 5 ans après et au moins 12% des salariés ont connu rejets ou discriminations de leurs collègues en raison de leur maladie. Au-delà des incidences économiques évidentes, les difficultés professionnelles ont aussi un retentissement psychologique important pour les personnes malades [54]. Ainsi dans notre étude, trois mois après la fermeture de la stomie, plus des deux tiers des patients n’étaient pas satisfaits de leur contrôle intestinal. En raison de l’urgence accrue et de la fréquence des selles, les patients doivent aller aux toilettes de manière plus urgente. Dans ce contexte, la perspective d’un retour au travail pour les patients en vie active peut être anxiogène.
Enfin, les patients stomisés rapportent une altération de leur image du corps plus marquée comparativement à ceux opérés sans stomie [55]. De plus, les vulnérabilités de l’image du corps influenceraient l’ajustement émotionnel après la chirurgie [55]. Dans notre étude, entre T1 et T2, aucune différence significative n’a été observée pour les scores d’image du corps pour le groupe intervention alors qu’une altération significative a été observée pour le groupe contrôle. StomieCare semble prévenir l’altération de l’image du corps et, par la suite, pourrait aider à prévenir toute altération des scores de dépression.
Cette étude comporte un certain nombre de limites et de perspectives. Premièrement, l’échantillon était petit et recruté dans un seul hôpital. Nous ne pouvons donc pas généraliser nos résultats ni formuler de conclusions définitives. Deuxièmement, le design de cette étude nous permet uniquement d’émettre l’hypothèse qu’une intervention psychosociale pourrait améliorer la symptomatologie dépressive. Pour savoir si StomieCare a une efficacité spécifique par rapport à une autre intervention psychosociale, un essai contrôlé randomisé à trois bras doit être réalisé (Bras 1 : intervention psychosociale classique ; Bras 2 : StomieCare ; Bras 3 : soins de routine). Troisièmement, l’acceptabilité d’une intervention est un concept aux multiples facettes. Dans cette étude pilote nous n’avons évalué que deux critères, il conviendra dans une future étude de prendre en compte les différentes dimensions de l’acceptabilité [41]. En effet, nous n’avons pas d’indicateur pour mesurer l’acceptabilité du côté des professionnels de santé ce qui est une piste de travail. Pour ce point, nos observations sont issues de l’expérience qui nous a été rapportée par le professionnel à la fin de l’étude lors du bilan d’expérience, mais qui nécessiterait d’être évaluée par des indicateurs spécifiques comme par exemple le nombre de séance décalées.
StomieCare est l’une des premières interventions psychosociales destinée aux patients atteints d’un cancer du rectum, et qui se centre sur leurs besoins psychologiques. Elle semble faisable et acceptable pour les patients. Même si des études complémentaires sont nécessaires au sujet de l’efficacité de cette intervention psychosociale, nous pouvons émettre l’hypothèse que StomieCare, pourrait freiner une augmentation de la symptomatologie dépressive, réduire également les coûts associés à celle-ci, et contribuer au maintien de la qualité de vie. Ces résultats sont un indicateur pour l’orientation des patients : il est préférable de mettre en place une intervention à visée préventive de la symptomatologie dépressive, c’est-à-dire avant que la dépression ne survienne. Malgré son impact clair sur les patients, des preuves empiriques suggèrent que la symptomatologie dépressive chez les patients atteints de cancer est sous-diagnostiquée et insuffisamment prise en charge [17,56]. StomieCare est un programme d’intervention court qui nécessite, certes, l’intervention d’un psychologue mais pas de ressources matérielles supplémentaires ni de formation spécifique pour le psychologue. Il paraît donc possible d’ajouter un volet psycho-social à la prise en charge traditionnelle sans avoir d’impact négatif pour l’équipe médicale et paramédicale qui semble accueillir très positivement les soins psychologiques. Enfin, pour optimiser leur implémentation, toutes les interventions psychosociales nécessiteraient, d’être évaluées à différents niveaux : leur faisabilité, leur acceptabilité tant au niveau des professionnels de santé que des patients et leur efficacité.
Remerciements/Acknowledgment: Ce travail a été financé par l’INCa dans le cadre d’une thèse.
Financements/Funding Statement: Cette étude a été réalisée dans le cadre d’une thèse financée par l’INCa.
Contributions des auteurs/Author Contributions: Conception et design de l’étude : S. Faury, B. Quintard, E. Rullier, Q. Denost ; collecte des données : S. Faury, E. Rullier ; Analyse et interprétation des résultats ; S. Faury, B. Quintard, E. Rullier, K. M’Bailara. Préparation du projet de manuscrit : tous les auteurs. Tous les auteurs ont examiné les résultats et approuvé la version finale du manuscrit.
Disponibilité des données et du matériel/Availability of Data and Materials: Les données ne sont pas disponibles.
Avis éthqiues/Ethics Approval: non concerné.
Conflits d’intérêt/Conflicts of Interest: Les auteurs déclarent n’avoir aucun lien d’intérêt.
References
1. Cancer-WHO [Internet]. [cité 2022 nov 12]. Disponible sur : https://www.who.int/news-room/fact-sheets/detail/cancer. [Google Scholar]
2. Cancer du côlon rectum-SPF [Internet]. [cité 2022 nov 12]. Disponible sur : https://www.santepubliquefrance.fr/maladies-et-traumatismes/cancers/cancer-du-colon-rectum. [Google Scholar]
3. Bosset JF, Collette L, Calais G, Mineur L, Maingon P, Radosevic-Jelic L, et al. Chemotherapy with preoperative radiotherapy in rectal cancer. N Engl J Med [Internet]. 2006;355(11):1114–23. [Google Scholar] [PubMed]
4. Rullier E, Rouanet P, Tuech JJ, Valverde A, Lelong B, Rivoire M, et al. Organ preservation for rectal cancer (GRECCAR 2a prospective, randomised, open-label, multicentre, phase 3 trial. Lancet [Internet]. 2017;390(10093):469–79. [Google Scholar] [PubMed]
5. van Gijn W, Marijnen CA, Nagtegaal ID, Kranenbarg EMK, Putter H, Wiggers T, et al. Preoperative radiotherapy combined with total mesorectal excision for resectable rectal cancer: 12-year follow-up of the multicentre, randomised controlled TME trial. Lancet Oncol [Internet]. 2011;12(6):575–82. [Google Scholar] [PubMed]
6. Rullier E, Laurent C, Garrelon JL, Tschmelitsch J. Risk factors for anastomotic leakage after resection of rectal cancer. BJS [Internet]. 1998;85(3):355–58. [Google Scholar]
7. Tan WS, Tang CL, Shi L, Eu KW. Meta-analysis of defunctioning stomas in low anterior resection for rectal cancer. Br J Surg [Internet]. 2009;96(5):462–72. [Google Scholar] [PubMed]
8. La stomie digestive-Chirurgie [Internet]. [cité 2022 nov 12]. Disponible sur : https://www.e-cancer.fr/Patients-et-proches/Se-faire-soigner/Traitements/Chirurgie/La-stomie-digestive. [Google Scholar]
9. Bekkers MJ, van Knippenberg FC, van den Borne HW, Poen H, Bergsma J, van Berge Henegouwen GP. Psychosocial adaptation to stoma surgery: a review. J Behav Med [Internet]. 1995;18(1):1–31. [Google Scholar] [PubMed]
10. Hoon LS, Chi Sally CW, Hong-Gu H. Effect of psychosocial interventions on outcomes of patients with colorectal cancer: a review of the literature. Eur J Oncol Nurs [Internet]. 2013;17(6):883–91. [Google Scholar] [PubMed]
11. Saini P, Gaba R, Faridi MS, Agarwal N, Kaur N, Gupta A. Quality of life of patients after temporary ileostomy for ileal perforation—a questionnaire based study. Indian J Surg [Internet]. 2014;76(1):38–43. [Google Scholar] [PubMed]
12. Neuman HB, Patil S, Fuzesi S, Wong WD, Weiser MR, Guillem JG, et al. Impact of a temporary stoma on the quality of life of rectal cancer patients undergoing treatment. Ann Surg Oncol [Internet]. 2011;18(5):1397–403. [Google Scholar] [PubMed]
13. Beaubrun en famille Diant L, Sordes F, Chaubard T. Impact psychologique de la stomie sur la qualité de vie des patients atteints d’un cancer colorectal : rôle de l’image du corps, l’estime de soi et l’anxiété. Bull Cancer [Internet]. 2018;105(6):573–80. [Google Scholar] [PubMed]
14. Mirowsky J, Ross CE. Measurement for a human science. J Health Soc Behav [Internet]. 2002;43(2):152–70. [Google Scholar] [PubMed]
15. Zabora J, BrintzenhofeSzoc K, Curbow B, Hooker C, Piantadosi S. The prevalence of psychological distress by cancer site. Psycho-Oncol [Internet]. 2001;10(1):19–28. [Google Scholar]
16. Anaraki F, Vafaie M, Behboo R, Maghsoodi N, Esmaeilpour S, Safaee A. Quality of life outcomes in patients living with stoma. Indian J Pall Care [Internet]. 2012;18(3):176–80. [Google Scholar]
17. Milligan F, Martinez F, Aal SHMA, Ahmed SA, Joby B, Matalam JS, et al. Assessing anxiety and depression in cancer patients. Br J Nurs [Internet]. 2018;27(10):S18–23. [Google Scholar] [PubMed]
18. Pitman A, Suleman S, Hyde N, Hodgkiss A. Depression and anxiety in patients with cancer. BMJ [Internet]. 2018;361:k1415. [Google Scholar] [PubMed]
19. Smith HR. Depression in cancer patients: pathogenesis, implications and treatment (Review). Oncol Lett [Internet]. 2015;9(4):1509–14. [Google Scholar] [PubMed]
20. Stark DPH, House A. Anxiety in cancer patients. Br J Cancer [Internet]. 2000;83(10):1261–67. [Google Scholar] [PubMed]
21. Cohen A. Body image in the person with a stoma. J Enterostomal Ther [Internet]. 1991;18(2):68–71. [Google Scholar] [PubMed]
22. Sharpe L, Patel D, Clarke S. The relationship between body image disturbance and distress in colorectal cancer patients with and without stomas. J Psychosom Res [Internet]. 2011;70(5):395–402. [Google Scholar] [PubMed]
23. Danielsen AK, Soerensen EE, Burcharth K, Rosenberg J. Impact of a temporary stoma on patients’ everyday lives: feelings of uncertainty while waiting for closure of the stoma. J Clin Nurs [Internet]. 2013;22(9–10):1343–52. [Google Scholar] [PubMed]
24. Faury S, Rullier E, Quintard B. Image du corps, dépression et anxiété des patients atteints d’un cancer du rectum avec stomie temporaire : une étude exploratoire longitudinale. AMP [Internet]. 2017;175(10):849–55. [Google Scholar]
25. Faury S, Rullier E, Denost Q, Quintard B. Quality of life and fatigue among colorectal cancer survivors according to stoma status-the national VICAN survey. J Psychosoc Oncol [Internet]. 2020;38(1):89–102. [Google Scholar] [PubMed]
26. Faller H, Schuler M, Richard M, Heckl U, Weis J, Kuffner R. Effects of psycho-oncologic interventions on emotional distress and quality of life in adult patients with cancer: systematic review and meta-analysis. J Clin Oncol [Internet]. 2013;31(6):782–93. [Google Scholar] [PubMed]
27. Galway K, Black A, Cantwell M, Cardwell C, Mills M, Donnelly M. Psychosocial interventions to improve quality of life and emotional wellbeing for recently diagnosed cancer patients. Cochrane Database Syst Rev [Internet]. 2012;11:CD007064. [Google Scholar] [PubMed]
28. Heron-Speirs HA, Aamdal S, Baken D. Moderators of psycho-oncology therapy effectiveness: meta-analysis of therapy characteristics. J Psychosoc Oncol [Internet]. 2013;31(6):617–41. [Google Scholar] [PubMed]
29. Heron-Speirs HA, Baken DM, Harvey ST. Moderators of psycho-oncology therapy effectiveness: meta-analysis of socio-demographic and medical patient characteristics. Clin Psychol: Sci Pract [Internet]. 2013;19(4):402–16. [Google Scholar]
30. Kalter J, Verdonck-de Leeuw IM, Sweegers MG, Aaronson NK, Jacobsen PB, Newton RU, et al. Effects and moderators of psychosocial interventions on quality of life, and emotional and social function in patients with cancer: an individual patient data meta-analysis of 22 RCTs. Psycho-Oncol [Internet]. 2018;27(4):1150–61. [Google Scholar]
31. Linden W, Girgis A. Psychological treatment outcomes for cancer patients: what do meta-analyses tell us about distress reduction? Psycho-Oncol [Internet]. 2012;21(4):343–50. [Google Scholar]
32. Osborn RL, Demoncada AC, Feuerstein M. Psychosocial interventions for depression, anxiety, and quality of life in cancer survivors: meta-analyses. Int J Psychiatry Med [Internet]. 2006;36(1):13–34. [Google Scholar] [PubMed]
33. Rehse B, Pukrop R. Effects of psychosocial interventions on quality of life in adult cancer patients: meta analysis of 37 published controlled outcome studies. Patient Educ Couns [Internet]. 2003;50(2):179–86. [Google Scholar] [PubMed]
34. Tamagawa R, Garland S, Vaska M, Carlson LE. Who benefits from psychosocial interventions in oncology? A systematic review of psychological moderators of treatment outcome. J Behav Med [Internet]. 2012;35(6):658–73. [Google Scholar] [PubMed]
35. Faury S, Koleck M, Foucaud J, M’Bailara K, Quintard B. Patient education interventions for colorectal cancer patients with stoma: a systematic review. PEC [Internet]. 2017;100(10):1807–19. [Google Scholar]
36. Son H, Son YJ, Kim H, Lee Y. Effect of psychosocial interventions on the quality of life of patients with colorectal cancer: a systematic review and meta-analysis. Health Qual Life Outcomes [Internet]. 2018;16(1):119. [Google Scholar] [PubMed]
37. Allison P, Cayrou S, Foucaud J, et al. Cancer. La maladie et ses thérapeutiques. In: Éducation Thérapeutique du Patient [Internet]. Saint Denis: Sante et Action; 2010. p. 264–70. [Google Scholar]
38. Faury S, Quintard B. StomieCare : un programme d’intervention psycho-éducationnelle individuelle à composantes cognitivo-comportementales pour des patients opérés d’un cancer du rectum avec stomie temporaire. JTCC [Internet]. 2019;29(4):192–200. [Google Scholar]
39. Bowen DJ, Kreuter M, Spring B, Cofta-Woerpel L, Linnan L, Weiner D, et al. How we design feasibility studies. Am J Prev Med [Internet]. 2019;36(5):452–7. [Google Scholar]
40. Bird VJ, Le Boutillier C, Leamy M, Williams J, Bradstreet S, Slade M. Evaluating the feasibility of complex interventions in mental health services: standardised measure and reporting guidelines. Br J Psychiatry [Internet]. 2014;204(4):316–21. [Google Scholar] [PubMed]
41. Sekhon M, Cartwright M, Francis JJ. Acceptability of healthcare interventions: an overview of reviews and development of a theoretical framework. BMC Health Serv Res [Internet]. 2017;17(1):88. [Google Scholar] [PubMed]
42. Schulz KF, Altman DG, Moher D, The CONSORT Group. CONSORT 2010 statement: updated guidelines for reporting parallel group randomised trials. BMC Med [Internet]. 2010;1(2):100–7. [Google Scholar]
43. Zigmond AS, Snaith RP. The hospital anxiety and depression scale. Acta Psychiatr Scand [Internet]. 1983;67(6):361–70. [Google Scholar] [PubMed]
44. Brédart A, Swaine Verdier A, Dolbeault S. Traduction/adaptation française de l’échelle “Body Image Scale” (BIS) évaluant la perception de l’image du corps chez des femmes atteintes de cancer du sein. Psycho Oncol [Internet]. 2007;1(1):24–30. [Google Scholar]
45. Hopwood P, Fletcher I, Lee A, Ghazal S. A body image scale for use with cancer patients. Eur J Cancer [Internet]. 2001;37(2):189–97. [Google Scholar] [PubMed]
46. Andrews B, Qian M, Valentine JD. Predicting depressive symptoms with a new measure of shame: the experience of shame scale. Br J Clin Psychol [Internet]. 2002;41:29–42. [Google Scholar] [PubMed]
47. Cella DF, Tulsky DS, Gray G. The functional assessment of cancer therapy scale: development and validation of the general measure. J Clin Oncol [Internet]. 1993;11(3):570–9. [Google Scholar] [PubMed]
48. Hartung TJ, Brähler E, Faller H, Harter M, Hinz A, Johansen C, et al. The risk of being depressed is significantly higher in cancer patients than in the general population: prevalence and severity of depressive symptoms across major cancer types. Eur J Cancer [Internet]. 2017;72(2):46–53. [Google Scholar] [PubMed]
49. Gagliese L, Gauthier LR, Rodin G. Cancer pain and depression: a systematic review of age-related patterns. Pain Res Manag [Internet]. 2007;12(3):205–11. [Google Scholar] [PubMed]
50. Misono S, Weiss NS, Fann SR. Incidence of suicide in persons with cancer. J Clin Oncol [Internet]. 2008;26(29):4731–38. [Google Scholar] [PubMed]
51. Pan X, Sambamoorthi U. Health care expenditures associated with depression in adults with cancer. JCSO [Internet]. 2015;13(7):240–7. [Google Scholar] [PubMed]
52. Skarstein J, Aass N, Fosså SD, Skovlund E, Dahl AA. Anxiety and depression in cancer patients: relation between the hospital anxiety and depression scale and the European organization for research and treatment of cancer core quality of life questionnaire. J Psychosom Res [Internet]. 2000;49(1):27–34. [Google Scholar] [PubMed]
53. Lieb M, Wünsch A, Schieber K, Bergelt C, Faller H, Geiser F, et al. Return to work after cancer: improved mental health in working cancer survivors. Psycho-Oncol [Internet]. 2022;31(6):893–901. [Google Scholar]
54. National Cancer Institute. Cancer and work: issues, actions and perspectives [Internet]. Eds National Cancer Institute: Boulogne Billancourt. 2022. [Google Scholar]
55. Bullen TL, Sharpe L, Lawsin C, Patel DC, Clarke S, Bokey L. Body image as a predictor of psychopathology in surgical patients with colorectal disease. J Psychosom Res [Internet]. 2012;73(6):459–63. [Google Scholar] [PubMed]
56. Dauchy S, Dolbeault S, Reich M. Depression in cancer patients. Eur J Cancer Supplements [Internet]. 2013;11(2):205–15. [Google Scholar]
Cite This Article
 Copyright © 2023 The Author(s). Published by Tech Science Press.
Copyright © 2023 The Author(s). Published by Tech Science Press.This work is licensed under a Creative Commons Attribution 4.0 International License , which permits unrestricted use, distribution, and reproduction in any medium, provided the original work is properly cited.


 Submit a Paper
Submit a Paper View Full Text
View Full Text Download PDF
Download PDF Downloads
Downloads
 Citation Tools
Citation Tools